แนวทางการดูแลรักษาผู้มารับบริการ ตรวจโรคติดต่อทางเพศสัมพันธ์
การดูแลรักษาผู้มารับบริการตรวจโรคติดต่อทางเพศสัมพันธ์นั้น สิ่งสำคัญนอกเหนือจากการให้การวินิจฉัยโรคที่ถูกต้องและการรักษาที่มีประสิทธิภาพแล้ว จะต้องคำนึงถึงแนวทางอื่นๆ โดยเฉพาะอย่างยิ่งการปรับเปลี่ยนหรือลดพฤติกรรมเสี่ยงของผู้มารับบริการ ผู้ป่วย/ติดเชื้อและผู้สัมผัสโรค รวมถึงการค้นหาโรคติดต่อทางเพศสัมพันธ์อื่นที่ยังไม่มีอาการ เช่น โรคซิฟิลิส การติดเชื้อเอชไอวี เป็นต้น
1. การซักประวัติ
ปัญหาที่มารับการตรวจอาการสำาคัญ อาการร่วม พฤติกรรมการมีเพศสัมพันธ์ ช่องทางที่ใช้ในการมีเพศสัมพันธ์ เช่น การมีเพศสัมพันธ์ทางปาก ทางทวารหนัก การใช้ถุงยาง อนามัยในช่องทางต่างๆ ที่ใช้ในการมีเพศสัมพันธ์ อาการผิดปกติทางท่อปัสสาวะ เช่น ปัสสาวะ แสบขัด มีมูกหรือหนองไหลจากท่อปัสสาวะ การมีตกขาวที่ผิดปกติ อาจมีสีเปลี่ยนไปจากเดิม ขาวปนเทา เหลืองหรือเขียวปนเทา คัน และมีกลิ่นที่ผิดปกติ เป็นต้น
ตรวจ STD วันนี้ ที่คลินิกหรือรพ. ใกล้บ้านคุณ เริ่มต้นที่ 97 บาท ลดสูงสุด 76%
จองผ่าน HD ประหยัดกว่า / จ่ายทีหลังได้ / ผ่อน 0% ได้ / พร้อมแอดมินคอยตอบทุกคำถาม!

ประวัติส่วนตัว ได้แก่ จำนวนคู่เพศสัมพันธ์ เพศ ประเภทของผู้มารับบริการ เช่น พนักงานบริการ ชายที่มีเพศสัมพันธ์กับชาย วัยรุ่น ผู้ต้องขัง เป็นต้น พฤติกรรมเสี่ยง และอาการ ผิดปกติของคู่เพศสัมพันธ์ ประวัติการแพ้ยาและประวัติการรักษาก่อนมาพบแพทย์รวมถึงการ ใช้ยาปฏิชีวนะรักษาโรคอื่นๆ ประวัติการเคยเป็นผู้ต้องขัง การใช้สารเสพติด วัตถุออกฤทธิ์ต่อ จิตประสาท เครื่องดื่มแอลกอฮอล์ การฝังมุก ฉีดสารเพิ่มขนาด ใช้อุปกรณ์เสริมทางเพศ
การซักประวัติ/พฤติกรรมเสี่ยง ประวัติเพศสัมพันธ์มีความจำเป็นมาก โดยเฉพาะในกรณีที่ผู้มารับบริการไม่มีอาการหรือมีอาการแสดงไม่ชัดเจน หากผู้มารับบริการมีกรณีใด กรณีหนึ่งดังนี้ ให้พิจารณาว่า มีความเสี่ยงต่อโรคติดต่อทางเพศสัมพันธ์
- เพศสัมพันธ์ครั้งสุดท้ายเป็นใคร เมื่อใด ใช้ถุงยางอนามัยหรือไม่ ถ้าครั้งสุดท้ายกับคู่นอนประจำ ต้องซักประวัติต่อว่ามีคนอื่นอีกหรือไม่
- มีเพศสัมพันธ์กับหญิงหรือชายบริการทางเพศโดยไม่ใช้ถุงยางอนามัย ใน 3 เดือนที่ผ่านมา
- มีคู่เพศสัมพันธ์มากกว่า 1 คน ใน 3 เดือนที่ผ่านมา
- มีคู่เพศสัมพันธ์คนใหม่ใน 3 เดือนที่ผ่านมา
- มีเพศสัมพันธ์โดยไม่ใช้ถุงยางอนามัย หรือ ถุงยางอนามัยแตก รั่ว หลุด (ช่องทางใดช่องทางหนึ่งหรือทุกช่องทาง ที่ใช้ในการมีเพศสัมพันธ์)
- คู่เพศสัมพันธ์เป็นโรคติดต่อทางเพศสัมพันธ์
หมายเหตุ
สำหรับชายที่มีเพศสัมพันธ์กับชาย (Men who have sex with men; MSM) ควรซักประวัติความเสี่ยงเพิ่มเติมว่าผู้มารับบริการเป็นฝ่ายรุก (insertive role) ฝ่ายรับ (receptive role) หรือเป็นท้ังฝ่ายรุกและฝ่ายรับ (versatile role) โดยฝ่ายรับมีโอกาสติดเชื้อมากกว่าฝ่ายรุก และใช้ช่องทางช่องใดบ้างในการมีเพศสัมพันธ์ เช่น ปาก ทวารหนัก เป็นต้น ใช้ถุงยางอนามัยทุกครั้งในทุกช่องทางหรือไม่ หากมีเพศสัมพันธ์กับผู้หญิงด้วย ควรถามว่า นอกจาก มีเพศสัมพันธ์ทางช่องคลอดแล้ว มีเพศสัมพันธ์ทางปากและทางทวาร หนักและใช้ถุงยางอนามัยทุกครั้งในทุกช่องทางหรือไม่
2. การตรวจร่างกาย
ตรวจร่างกาย ประกอบด้วย
- การตรวจร่างกายทั่วไป เพื่อหาอาการแสดงของโรคซิฟิลิสระยะท่ี 2 เช่น มีผื่นนูนบริเวณฝ่ามือ ฝ่าเท้า ผมร่วงเป็นหย่อมๆ ตุ่มนูนหรือผื่นนูนแดงบริเวณรอบๆ อวัยวะเพศ เป็นต้น และ การติดเชื้อเอชไอวี/เอดส์ ควรตรวจทุกระบบ โดยเฉพาะผิวหนัง ผม ช่องปาก กระพุ้งแก้ม ลิ้น และใต้ลิ้น ต่อมทอนซิล ต่อมน้ำเหลืองที่หน้าหู หลังหู คอ รักแร้ และข้อศอก
- การตรวจบริเวณอวัยวะเพศและทวารหนัก (ดูแผล ผื่น ตุ่ม และเก็บสิ่งส่งตรวจ) สำหรับผู้มารับบริการชาย
- ตรวจดูอวัยวะเพศภายนอก หัวเหน่า เพื่อหาแผล หูดอวัยวะเพศ (หูดหงอนไก่) หูดข้าวสุก โลน ไข่โลน และรอยโรคต่างๆ จดบันทึกลักษณะของสิ่งที่พบ คลำที่ขาหนีบเพื่อ ตรวจว่ามีต่อมน้ำเหลืองโตหรือไม่
- ตรวจดูท่อปัสสาวะว่ามีหนองหรือไม่ ถ้ามีหนองให้เก็บหนองย้อมสีแกรม กรณีที่ไม่มีหรือไม่เห็นหนอง ให้รีดท่อปัสสาวะ 3-4 ครั้ง หากมีหนองให้เก็บหนองย้อมสีแกรม หากไม่เห็นหนองให้ใช้ loop ปราศจากเชื้อหรือลวดพันสำลี สอดเข้าท่อปัสสาวะลึก 2 เซนติเมตร เพื่อเก็บสิ่งส่งตรวจย้อมสีแกรมตรวจด้วยกล้องจุลทรรศน์เพื่อตรวจนับเม็ดเลือดขาว และหา GNID (Gram-negative intracellular diplococci) หากผู้มารับบริการมีหูดอวัยวะเพศ (หูดหงอนไก่) ที่ปากหรือในท่อปัสสาวะ ห้ามเก็บสิ่งส่งตรวจในท่อปัสสาวะ เพราะจะทำให้หูดลุกลามเข้าไปข้างในยากต่อการรักษา ในกรณีที่นัดตรวจซ้ำควรแนะนำให้ผู้มารับบริการกลั้นปัสสาวะมาก่อนอย่างน้อยเป็นเวลา 4 ชั่วโมง
สำหรับผู้มารับบริการหญิง
- ตรวจดูอวัยวะเพศภายนอก หัวเหน่า เพื่อหาแผล หูดอวัยวะเพศ (หูดหงอนไก่) หูดข้าวสุก โลน ไข่โลน และรอยโรคต่างๆ จดบันทึกลักษณะของสิ่งที่พบ คลำที่ขาหนีบเพื่อ ตรวจว่ามีต่อมน้ำเหลืองโตหรือไม่
- ตรวจภายในด้วย speculum เพื่อดูการอักเสบ แผลหรือหนองบริเวณผนังช่องคลอดหรือปากมดลูก
- ใช้ loop ปราศจากเชื้อหรือไม้พันสำลี เก็บสิ่งส่งตรวจจากช่องคลอด ป้ายบนสไลด์ตรวจสดด้วยกล้องจุลทรรศน์เพื่อหาเชื้อรา พยาธิช่องคลอดและ clue cells และย้อมสีแกรม เพื่อดูเม็ดเลือดขาวหา GNID เชื้อราและ clue cells
- ตรวจคัดกรองมะเร็งปากมดลูก (Pap smear) ปีละ 1 ครั้ง หรือตามคาแนะนาของแพทย์
- ใช้ loop ปราศจากเชื้อหรือไม้พันสำลี เก็บสิ่งส่งตรวจจากปากมดลูก และรีดท่อปัสสาวะแล้ว ใช้ loop ปราศจากเชื้ออันใหม่หรือลวดพันสำลี เก็บสิ่งส่งตรวจจากท่อ ปัสสาวะย้อมสีแกรมตรวจด้วยกล้องจุลทรรศน์ เพื่อตรวจนับเม็ดเลือดขาว และหา GNID
- ผู้มารับบริการทุกรายควรเพาะเชื้อหนองในจากปากมดลูกและท่อปัสสาวะร่วมด้วย
สำหรับผู้ที่ร่วมเพศด้วยปาก
หมดปัญหาเหงื่อออกมากที่มืออย่างถาวร รักษาแล้วมือแห้ง ชีวิตง่ายขึ้น!
จองผ่าน HD ประหยัดกว่า / เบิกประกันได้ / ผ่อน 0% ได้ / ปรึกษาหมอก่อนผ่าตัดได้ไม่จำกัดครั้ง

- พิจารณาเก็บสิ่งส่งตรวจจากต่อมทอนซิลทั้งสองข้างและฟาริงซ์ (pharynx) เพื่อเพาะเชื้อหนองใน โดยใช้ก้านพัน polyester หรือไม้พันสำลี
สำหรับผู้ที่ร่วมเพศด้วยทวารหนัก
- ตรวจผิวหนังรอบบริเวณทวารหนัก ร่องก้น พิจารณาตรวจคัดกรองมะเร็งทวารหนัก (anal Pap smear) โดยใช้ Dacron swab ปีละ 1 ครั้ง โดยเฉพาะอย่างยิ่งในผู้ที่ติดเชื้อ เอชไอวี ตรวจทวารหนักโดยใช้นิ้ว แล้วจึงใส่กล้อง anoscope ใช้ loop ปราศจากเชื้อหรือ ไม้พันสำลีเก็บสิ่งส่งตรวจในช่องทวารหนัก ย้อมสีแกรม ตรวจด้วยกล้องจุลทรรศน์เพื่อตรวจนับ เม็ดเลือดขาวและหา GNID ควรเพาะเชื้อหนองในร่วมด้วย
สำหรับช่องคลอดและท่อปัสสาวะดัดแปลง (คือการแปลงเพศโดยเจาะช่องให้เป็นช่องคลอดและการเปลี่ยนแนวทางของท่อปัสสาวะให้คล้ายกับอวัยวะเพศหญิงที่สุด)
- ใช้ loop ปราศจากเชื้อหรือไม้พันสำลีเก็บสิ่งส่งตรวจจากช่องคลอด ย้อมสแกรมตรวจด้วยกล้องจุลทรรศน์ เพื่อดูเม็ดเลือดขาวหา GNID ควรเพาะเชื้อหนองในร่วมด้วย
- รีดท่อปัสสาวะ ใช้ loop ปราศจากเชื้อหรือลวดพันสำลีเก็บสิ่งส่งตรวจจากท่อปัสสาวะ ย้อมสีแกรม ตรวจด้วยกล้องจุลทรรศน์ เพื่อตรวจนับเม็ดเลือดขาว และหา GNID ควรเพาะเชื้อหนองในร่วมด้วย
3. ตรวจคัดกรองหาโรคติดต่อทางเพศสัมพันธ์ชนิดอื่น
แนะนำผู้มารับบริการตรวจคัดกรองหาโรคติดต่อทางเพศสัมพันธ์ชนิดอ่ืน เช่น ซิฟิลิส การติดเชื้อเอชไอวี ไวรัสตับอักเสบบี (เฉพาะผู้มารับบริการที่ไม่เคยรับการตรวจหรือยังไม่มีภูมิคุ้มกัน) ควรตรวจเลือดเพื่อคัดกรองโรคซิฟิลิสทุก 3-6 เดือน หากผู้มารับบริการยังคงมีพฤติกรรมเสี่ยง
4. เสนอบริการตรวจเลือดหาการติดเชื้อเอชไอวี
ในรูปแบบที่บุคลากรสุขภาพเป็นผู้เสนอบริการ (Provider – Initiated HIV Testing and Counseling: PITC) โดยต้องผ่านกระบวนการให้บริการปรึกษาก่อนและหลังการตรวจเลือด เนื่องจากผู้มารับบริการตรวจโรคติดต่อทางเพศสัมพันธ์ เป็นผู้ที่มีความเสี่ยงสูงต่อการติดเชื้อ เอชไอวี และควรเสนอบริการทุก 3-6 เดือน หากผู้มารับบริการยังคงมีพฤติกรรมเสี่ยง
ถ้าผู้มารับบริการไม่เคยตรวจเลือดหาการติดเชื้อเอชไอวี และเคยมีพฤติกรรมเสี่ยง ในช่วงก่อนหน้า 3 เดือนนี้ ซึ่งเกินระยะที่ยังตรวจไม่พบการติดเชื้อ (window period) แล้ว ควรให้การปรึกษาเพื่อรับการตรวจเลือดหาการติดเชื้อเอชไอวีโดยสมัครใจในการมารับ บริการครั้งนี้ อย่างไรก็ตาม การตรวจหาการติดเชื้อเอชไอวีนั้นขึ้นอยู่กับความสมัครใจของผู้มารับบริการ
5. รักษาอย่างถูกต้อง ครบถ้วนตามโรคที่ตรวจพบ
เพื่อให้การรักษาเป็นไปอย่างถูกต้องและมีประสิทธิภาพ ควรพิจารณาให้การรักษาตามแนวทางการรักษาโรคติดต่อทางเพศสัมพันธ์ กรมควบคุมโรค (ดูบทที่ 3)
ตรวจ STD วันนี้ ที่คลินิกหรือรพ. ใกล้บ้านคุณ เริ่มต้นที่ 97 บาท ลดสูงสุด 76%
จองผ่าน HD ประหยัดกว่า / จ่ายทีหลังได้ / ผ่อน 0% ได้ / พร้อมแอดมินคอยตอบทุกคำถาม!

6. ให้ความรู้ ให้การปรึกษา แนะนำแนวทางในการติดตามการรักษา ความจำเป็นในการตรวจรักษาผู้สัมผัสโรคและการป้องกันโรคเพื่อไม่ให้ติดเชื้อซ้ำประกอบด้วย
- อันตรายของโรคที่กำลังป่วยอยู่ และโรคแทรกซ้อนต่างๆ ที่อาจตามมา รวมทั้งโอกาสที่จะติดเชื้อเอชไอวีและโรคติดต่อทางเพศสัมพันธ์ชนิดอื่น
- ช่องทางการติดต่อของโรคและการถ่ายทอดเชื้อไปสู่คู่เพศสัมพันธ์และทารกในครรภ์
- ความจำเป็นของการรักษาอย่างครบถ้วน รวมถึงการรักษาคู่เพศสัมพันธ์
- การงดสเร็จความใคร่ด้วยตนเอง งดมีเพศสัมพันธ์ระหว่างการรักษา (เพราะจะทำให้เกิดการอักเสบ) หากงดไม่ได้ควรใช้ถุงยางอนามัยทุกครั้งและทุกช่องทางที่ใช้ในการ มีเพศสัมพันธ์ งดเครื่องดื่มที่มีแอลกอฮอล์ (เนื่องจากทำให้ระดับยาในเลือดลดลง)
- ให้คำปรึกษาในการตรวจรักษาคู่นอน รวมถึงการเก็บข้อมูลเกี่ยวกับผู้สัมผัสโรคในช่วงที่ให้คำปรึกษา
- ให้ข้อมูลเกี่ยวกับความเสี่ยงและความจำเป็นในการป้องกันการติดเชื้อเอชไอวี/เอดส์ โดย มีคู่เพศสัมพันธ์คนเดียว งดเว้นการเปลี่ยนคู่เพศสัมพันธ์ ใช้ถุงยางอนามัยทุกครั้ง ในทุกช่องทางที่ใช้ในการมีเพศสัมพันธ์ ไม่ว่าคู่เพศสัมพันธ์จะเป็นผู้ให้บริการทางเพศหรือ ไม่ใช่ก็ตาม
7. นัดหมายให้มาติดตามผลการตรวจ/รักษา
- ผู้ที่ตรวจพบว่าป่วย/ติดเชื้อ ควรนัดหมายเพื่อติดตามผลการตรวจรักษาทุกรายสอบถามเรื่องการรักษาคู่เพศสัมพันธ์ ประเมินความเสี่ยง ให้การปรึกษาต่อเนื่องเพื่อการ ปรับเปลี่ยนพฤติกรรม และนัดตรวจเลือดครั้งต่อไป เนื่องจากอาจอยู่ในระยะที่ยังตรวจไม่ พบการติดเชื้อ
- ผู้มารับบริการที่ผลการตรวจไม่พบความผิดปกติ ควรนัดมาฟังผลการตรวจเลือดหรือการตรวจพิเศษอื่นๆ ประเมินความเสี่ยง ให้การปรึกษาต่อเนื่องเพื่อการปรับเปลี่ยน พฤติกรรม และนัดตรวจเลือดครั้งต่อไปเนื่องจากอาจอยู่ในระยะที่ยังตรวจไม่พบการติดเชื้อ
8. ให้ถุงยางอนามัย ส่งเสริม แนะนำวิธีใช้ ฝึกทักษะการใส่ถุงยางอนามัย การพกพาและการเก็บรักษาที่ถูกวิธีแก่ผู้มารับบริการ/ผู้ป่วย/ติดเชื้อ
(ดูภาคผนวก)
9. นัดหมายและติดตามผู้สัมผัสโรคมารับการรักษา
นัดหมายผู้สัมผัสโรค ได้แก่ คู่เพศสัมพันธ์ สามีหรือภรรยา คู่นอนประจำ/ชั่วคราว ที่สามารถติดตามได้ แม้ไม่มีอาการให้มารับการตรวจรักษา ในกรณีที่ผู้สัมผัสโรคไม่สามารถ มารับการตรวจรักษา อาจพิจารณาให้ยารักษาไปพร้อมกัน
10. จัดทำรายงาน ก.1 และรายงาน 506
รายงานโรคติดต่อทางเพศสัมพันธ์หรือกามโรค (รายงานแบบ ก) คือ การรายงาน โรคติดต่อทางเพศสัมพันธ์ที่สำคัญ มี 5 โรค คือ ซิฟิลิส หนองใน กามโรคของต่อมและท่อน้ำเหลือง หนองในเทียม และแผลริมอ่อน ส่วนโรคติดต่อทางเพศสัมพันธ์อื่นๆ ได้แก่ เริม ที่อวัยวะเพศและทวารหนัก หูดอวัยวะเพศและทวารหนัก พยาธิช่องคลอด (เชื้อราในช่อง คลอด หูดข้าวสุก โลน หิด) เป็นรายงานที่จัดทำเพื่อติดตามผลการปฏิบัติงานป้องกันการติด เชื้อเอชไอวี โดยการดำเนินงานป้องกันควบคุมดูแลรักษาโรคติดต่อทางเพศสัมพันธ์ได้อย่าง ครอบคลุม โดยให้หน่วยงานบริการสาธารณสุขในสังกัดภาครัฐ จัดทำรายงาน ก.1 เป็น ประจำทุกเดือน จากนั้นจัดส่งรายงานให้สำนักงานสาธารณสุขจังหวัดภายในวันที่ 5 ของ เดือนถัดไป และสำนักงานสาธารณสุขจังหวัดจะจัดส่งรายงานให้ส่วนกลาง สำนักงานป้องกัน ควบคุมโรค และกลุ่มบางรักโรคติดต่อทางเพศสัมพันธ์ ต่อไป
การทำรายงานในแบบ รง.506 โดยทั่วไปการรายงานมักเป็นการบันทึกข้อมูลเข้าไป ใน Electronic file R506 หรือเจ้าหน้าที่ผู้รับผิดชอบเขียนรายงาน ชื่อ นามสกุลผู้ป่วยจะ เป็นความลับ ผู้ที่ทราบจะเป็นเจ้าหน้าที่ที่ทำรายงานเท่านั้น
แนวทางการให้การปรึกษา เรื่องโรคติดต่อทางเพศสัมพันธ์
การเจ็บป่วยด้วยโรคติดต่อทางเพศสัมพันธ์และโรคเอดส์ อาจเกิดจากการมี พฤติกรรมเสี่ยงทางเพศ เช่น การมีเพศสัมพันธ์โดยไม่ใช้ถุงยางอนามัยกับผู้มีพฤติกรรมเสี่ยง การมีเพศสัมพันธ์กับหญิงหรือชายให้บริการทางเพศ การมีคู่เพศสัมพันธ์หลายคนและการมีคู่เพศสัมพันธ์ป่วยเป็นโรคติดต่อทางเพศสัมพันธ์ สภาพปัญหาที่เกิดจากความเจ็บป่วย ด้วยโรคติดต่อทางเพศสัมพันธ์ ทำให้มีผลกระทบต่อจิตใจ อารมณ์ ความรู้สึกของผู้ป่วย ผู้สัมผัสโรคและครอบครัว ส่งผลกระทบต่อครอบครัว สังคม และมีความเสี่ยงต่อการติดเชื้อ เอชไอวี ดังนั้น การให้การปรึกษาเรื่องโรคติดต่อทางเพศสัมพันธ์และโรคเอดส์ จึงเป็น แนวทางที่จะทำให้ผู้ป่วย/ผู้ติดเชื้อและผู้มีพฤติกรรมเสี่ยงได้เข้าใจอันตรายของโรค ความ จำเป็นในการรักษาอย่างถูกต้อง การป้องกันโรค โดยมีความเข้าใจในสภาพปัญหา เกิดการ เรียนรู้ สามารถตัดสินใจแก้ปัญหา และการปรับเปลี่ยนพฤติกรรมได้ด้วยตนเอง
แนวทางการให้การปรึกษาเรื่องโรคติดต่อทางเพศสัมพันธ์1 จะเน้นประเด็นสำคัญ ของการให้การปรึกษา 4 ประเด็นหลักๆ ได้แก่
- การดูแลตนเองและการมารับการรักษาอย่างต่อเนื่องจนหายจากโรคติดต่อทาง เพศสัมพันธ์
- การมีพฤติกรรมทางเพศที่ปลอดภัยและตระหนักในประโยชน์ของการตรวจเลือดเพิ่มเติม (เนื่องจากอาจอยู่ในระยะที่ยังตรวจไม่พบการติดเชื้อ; window period)
- การสื่อสารกับคู่เพศสัมพันธ์ให้มารับการตรวจรักษาโรคติดต่อทางเพศสัมพันธ์ และมีเพศสัมพันธ์ที่ปลอดภัย
- การให้การปรึกษาต่อเนื่องตามนัดหมาย เพื่อติดตามผลการตรวจรักษาและการ ปรับเปลี่ยนพฤติกรรม
การให้การปรึกษาเรื่องโรคติดต่อทางเพศสัมพันธ์ซึ่งผู้ให้การปรึกษาควรมีความรู้ และความเข้าใจในเรื่องต่างๆ ดังต่อไปนี้
- ในการเปลี่ยนแปลงพฤติกรรม ควรตระหนักเสมอว่าการให้ความรู้อย่างเดียว ไม่สามารถเปลี่ยนแปลงพฤติกรรมได้เสมอไป ผู้ให้การปรึกษาควรให้ความช่วยเหลือให้ผู้รับ บริการมองเห็นปัญหา เห็นประโยชน์ของการเปลี่ยนแปลง เริ่มคิดจะเปลี่ยนแปลง มีการ ปฏิบัติที่เหมาะสม จนสามารถเปลี่ยนแปลงพฤติกรรมตนเองได้ในที่สุด
- คนทั่วไปมักอายที่จะพูดคุยเรื่องพฤติกรรมทางเพศ ดังนั้น จึงมักไปรับการตรวจ รักษาช้า หรือลังเลที่จะปรึกษาพูดคุยกับคู่ของตน บางคนปิดบังการเจ็บป่วยเพราะเกรงว่า จะเกิดความขัดแย้งขึ้นในครอบครัว ดังนั้น ผู้ให้การปรึกษาควรเน้นย้ำความสำคัญของการ เปิดใจพูดคุยกับคู่ โดยมีความตั้งใจที่จะรักษาโรคติดต่อทางเพศสัมพันธ์ให้หาย และลด พฤติกรรมเสี่ยงอย่างถาวร
- โรคติดต่อทางเพศสัมพันธ์บางชนิดไม่แสดงอาการ เช่น ซิฟิลิส เอชไอวี ไวรัส ตับอักเสบบี ไวรัสตับอักเสบซี ทำให้ผู้ป่วย/ติดเชื้อถ่ายทอดเชื้อไปยังคู่เพศสัมพันธ์/ผู้อื่นได้ โดยไม่รู้ตัว ดังนั้น ผู้ให้การปรึกษาควรแนะนำให้ผู้รับบริการไปรับการตรวจ VDRL, Anti HIV, HBsAg, Anti HBs และ Anti HCV ด้วย
- ในระหว่างการดูแลรักษาโรคติดต่อทางเพศสัมพันธ์ ผู้ป่วย/ติดเชื้อ บางรายอาจ ไม่ให้ความร่วมมือในการดูแลตนเอง ไม่ใส่ใจในการปรับลดพฤติกรรมเสี่ยงเพื่อป้องกันโรค หรือในระหว่างการรักษาอาจมีการติดโรคซ้ำโดยรับเชื้อจากคู่ที่ไม่ได้รับการรักษา ผู้ให้การ ปรึกษาจึงควรแนะนำ ให้ความรู้ และสร้างแรงจูงใจในการรักษาอย่างต่อเนื่องจนหาย และ เน้นย้ำเรื่องการรับประทานยาต่อเนื่องจนหมด แม้ว่าอาการของโรคจะหายไปก่อนยาหมด
- โรคติดต่อทางเพศสัมพันธ์บางชนิด สามารถถ่ายทอดจากแม่สู่ลูกได้ และจะ ทำให้เกิดอันตรายต่อทารกในครรภ์ ดังนั้นผู้ให้การปรึกษาควรมีการพูดคุยเกี่ยวกับการ ป้องกันการตั้งครรภ์ หรือวิธีการคุมกำเนิดของผู้รับบริการปรึกษาด้วยทุกครั้ง
แนวทางการให้การปรึกษาเพื่อตรวจหาการติดเชื้อเอชไอวี ในรูปแบบที่บุคลากรสุขภาพเป็นผู้เสนอบริการ Provider–Initiated HIV Testing and Counseling; PITC
การให้การปรึกษาเป็นกระบวนการสำคัญของการตรวจหาการติดเชื้อเอชไอวี เนื่องจากเป็นการเตรียมผู้มารับบริการด้านจิตใจ อารมณ์ รวมทั้งการประเมินความเสี่ยงของ แต่ละบุคคล ทำให้ผู้รับการปรึกษามีความพร้อม ลดความวิตกกังวล เกิดการตัดสินใจตรวจเลือด หาการติดเชื้อเอชไอวี การให้การปรึกษายังสามารถสร้างแรงจูงใจในการปรับเปลี่ยนและลด พฤติกรรมเสี่ยง มีการให้ข้อมูลที่เป็นประโยชน์ต่อการป้องกันการติดเชื้อ การดูแลสุขภาพ ตนเอง ทำให้ผู้มารับบริการสามารถปฏิบัติตัวได้อย่างเหมาะสมกับสถานการณ์ ผู้ให้การ ปรึกษาควรคำนึง ถึงบริบทของผู้มารับบริการกลุ่มต่างๆ โดยเน้นที่ความต้องการท่ีแท้จริง ของผู้รับบริการเป็นหลัก เพื่อสามารถพิจารณาทางเลือกในการดูแลตนเองอย่างเหมาะสม และต่อเนื่อง
การให้การปรึกษาเพื่อตรวจหาการติดเชื้อเอชไอวี ในทุกกลุ่มเป้าหมายจะต้องเน้น หลัก 3C คือ การรักษาความลับ (confidential) การบริการปรึกษา (counseling) และการ ยินยอมรับบริการตรวจ (consent)
ในปี พ.ศ.2550 โครงการโรคเอดส์แห่งสหประชาชาติ (UNAIDS) และองค์การอนามัยโลก (WHO) ได้เสนอรูปแบบบริการปรึกษาและตรวจหาการติดเชื้อเอชไอวี 2 รูปแบบ2 คือ
- Client–Initiated HIV Testing and Counseling (CITC) คือ บริการปรึกษา และตรวจหาการติดเชื้อเอชไอวีโดยผู้รับบริการเป็นผู้ขอรับบริการ ซึ่งรูปแบบการบริการ ปรึกษาและตรวจหาการติดเชื้อเอชไอวีโดยสมัครใจ (Voluntary Counseling and Testing: VCT) ที่ได้มีการใช้มาโดยตลอดนั้น มีความหมายเดียวกันกับ CITC
- Provider–Initiated HIV Testing and Counseling (PITC) คือ บริการปรึกษา และตรวจหาการติดเชื้อเอชไอวีในรูปแบบที่บุคลากรสุขภาพเป็นผู้เสนอบริการ
คลินิกบริการตรวจโรคติดต่อทางเพศสัมพันธ์ ควรให้บริการปรึกษาและตรวจเลือด หาการติดเชื้อเอชไอวีในรูปแบบที่บุคลากรสุขภาพเป็นผู้เสนอบริการ (PITC) เนื่องจากผู้มา รับบริการตรวจรักษาโรคติดต่อทางเพศสัมพันธ์ เป็นผู้ที่มีความเสี่ยงสูงต่อการติดเชื้อเอชไอวี และการติดเชื้อเอชไอวีก็เป็นการติดเชื้อโรคติดต่อทางเพศสัมพันธ์ โดยในระยะ 7-10 ปีแรก ผู้ติดเชื้อมักจะไม่มีอาการหรืออาการแสดงใดๆปรากฏให้เห็นชัด หากผู้ติดเชื้อเอชไอวีไม่ได้ รับการตรวจหาการติดเชื้อเอชไอวีก็จะไม่ทราบว่าตนเองติดเชื้อ จึงอาจมีเพศสัมพันธ์ตามปกติ และสามารถแพร่เชื้อไปสู่คู่เพศสัมพันธ์ได้หากไม่ใช้ถุงยางอนามัย ดังนั้น ผู้มารับบริการ ตรวจโรคติดต่อทางเพศสัมพันธ์ทุกรายถือว่ามีพฤติกรรมเสี่ยงจึงมีโอกาสติดเชื้อเอชไอวีโดย ไม่รู้ตัว จึงควรได้รับบริการให้การปรึกษาเพื่อตรวจหาการติดเชื้อเอชไอวีร่วมด้วย ควรตรวจ Anti HIV ร่วมกับ VDRL, HBsAg, Anti HBs และ Anti HCV
เนื่องจากในระยะ 1 เดือนแรกหลังจากติดเชื้อเอชไอวี อาจยังไม่สามารถตรวจพบ การติดเชื้อเอชไอวีจากการตรวจ Anti HIV ได้ ผู้มารับบริการตรวจโรคติดต่อทางเพศสัมพันธ์ ที่ผลการตรวจ Anti HIV เป็นลบ จำเป็นต้องได้รับการปรึกษาเพื่อปรับลดพฤติกรรมเสี่ยง และนัดตรวจ Anti HIV ซ้ำ อีกครั้งในอีก 1 เดือนข้างหน้า3
ในปัจจุบันแนวทางการดูแลรักษาผู้ติดเชื้อเอชไอวีในประเทศไทย3 ปี 2557 ได้ยึด หลักการให้การรักษาด้วยยาต้านไวรัสเมื่อตรวจพบการติดเชื้อเอชไอวี โดยไม่ต้องรอให้ภูมิต้านทานต่ำ (Test and Treat) และถือว่าการรักษาด้วยยาต้านไวรัสอย่างต่อเนื่อง สม่ำเสมอ เป็นวิธีการที่ป้องกันการแพร่ระบาดของการติดเชื้อเอชไอวีไปพร้อมกัน (Treatment as Prevention)
ดังนั้นการส่งเสริมให้ผู้ติดเชื้อได้มีโอกาสเข้าถึงบริการตรวจหาการติดเชื้อเอชไอวีโดยเร็ว เพื่อให้มีโอกาสเข้าถึงการรักษาด้วยยาต้านไวรัสจึงเป็นสิ่งสำคัญเป็นอย่างยิ่ง บทบาทของ คลินิกบริการตรวจโรคติดต่อทางเพศสัมพันธ์ นอกเหนือจากการให้บริการปรึกษาและตรวจ เลือดหาการติดเชื้อเอชไอวี ในรูปแบบที่บุคลากรสุขภาพเป็นผู้เสนอบริการ (PITC) แก่ ผู้มา รับบริการโรคติดต่อทางเพศสัมพันธ์ทุกรายแล้ว ควรให้บริการปรึกษาและตรวจเลือด หาการติดเช้ือเอชไอวีแก่คู่เพศสัมพันธ์ทุกคนของผู้มารับบริการทุกราย โดยรูปแบบการให้ บริการ อาจให้บริการปรึกษารายบุคคลหรือเป็นคู่ ตามความเหมาะสมกับบริบทของผู้รับ บริการแต่ละราย
แนวทางการให้บริการปรึกษาและตรวจหาการติดเชื้อเอชไอวี ประกอบด้วย
- การให้บริการปรึกษาก่อนการตรวจหาการติดเชื้อเอชไอวี (Pre-test counseling)
- การให้บริการปรึกษาหลังการตรวจหาการติดเชื้อเอชไอวี (Post-test counseling)
- การให้บริการปรึกษาต่อเนื่อง (Ongoing counseling)
1. การให้บริการปรึกษาก่อนการตรวจหาการติดเชื้อเอชไอวี (Pre-test counseling)
การให้บริการปรึกษาก่อนการตรวจหาการติดเชื้อเอชไอวี มีวัตถุประสงค์เพื่อให้ผู้มา รับบริการปรึกษามีความรู้ความเข้าใจที่ถูกต้องเกี่ยวกับโรคเอดส์ ระยะที่ยังตรวจไม่พบเชื้อ (window period) และสามารถประเมินพฤติกรรมเสี่ยง ระดับความเสี่ยง เพื่อการปรับลด พฤติกรรมเสี่ยงของตนเองได้อย่างเหมาะสม และเพื่อเตรียมความพร้อมในการตรวจหาการ ติดเชื้อเอชไอวีและการรับทราบผลการตรวจ
2. การให้บริการปรึกษาหลังการตรวจหาการติดเชื้อเอชไอวี (Post-test counseling)
สำหรับผู้มารับบริการที่ตรวจหาการติดเชื้อเอชไอวีทุกราย ควรได้รับบริการปรึกษา หลังการตรวจหาการติดเชื้อเอชไอวีเพื่อรับทราบสถานะการติดเชื้อ หากผลเลือดในครั้งนี้ ไม่พบการติดเชื้อเอชไอวี ควรให้การปรึกษาที่เน้นการปรับลดพฤติกรรมเสี่ยงเพื่อการป้องกัน ให้ผลเลือดเป็นลบตลอดไป และนัดมาตรวจหาการติดเชื้อเอชไอวีซ้ำในอีก 1 เดือนข้างหน้า หากพบว่าติดเชื้อเอชไอวี ควรให้การปรึกษาเพื่อช่วยให้ผู้รับบริการเข้าใจความหมายของ ผลการตรวจอย่างถูกต้อง สามารถปรับลดพฤติกรรมเสี่ยง กำหนดแนวทางในการลดและ ป้องกันการถ่ายทอดเชื้อเอชไอวี ลดปัญหาทางด้านจิตใจและอารมณ์ที่เกิดจากการทราบ ผลการตรวจ และให้การช่วยเหลือผู้รับบริการที่มีผลเลือดเป็นบวกให้สามารถปรับตัวกับ ภาวะการติดเชื้อได้อย่างเหมาะสม สามารถวางแผนแก้ไขปัญหาต่างๆ ที่อาจเกิดขึ้นตามมา รวมทั้งการให้การปรึกษาเพื่อส่งตัวเข้าสู่ระบบบริการรักษาพยาบาลตามสิทธิ์การรักษาโดยเร็ว เพื่อการดูแลรักษาด้วยยาต้านไวรัสอย่างเหมาะสมต่อไป
3. การให้บริการปรึกษาต่อเนื่อง (Ongoing counseling)
การให้การปรึกษาหลังตรวจหาการติดเชื้อเอชไอวี โดยส่วนใหญ่จะมีประเด็นและ ปัญหาต่างๆ ที่จำเป็นมากมาย ซึ่งผู้ให้การปรึกษาควรจัดให้มีบริการปรึกษาต่อเนื่องตาม ลำดับความสำคัญของปัญหาในผู้รับบริการแต่ละราย โดยทำการนัดหมายเป็นระยะตาม ความเหมาะสม ซึ่งประเด็นและปัญหาต่างๆ ได้แก่
- การให้การปรึกษาเพื่อเตรียมความพร้อมก่อนรับยาต้านไวรัส
- การให้การปรึกษาเพื่อติดตามการปรับตัว การตัดสินใจ การวางแผนการดำเนินชีวิต
- การให้การปรึกษาเพื่อเปิดเผยผลเลือด/เปิดเผยสถานการณ์ติดเชื้อเอชไอวี
- การให้การปรึกษากรณีคู่เพศสัมพันธ์มีผลเลือดต่าง (ฝ่ายหนึ่งมีผลเป็นลบ ขณะที่อีกฝ่ายผลเป็นบวก)
- การส่งต่อเพื่อเข้ารับบริการด้านสวัสดิการสังคม และการเข้ากลุ่มเพื่อนช่วยเพื่อน ผู้ให้บริการปรึกษาเรื่องโรคติดต่อทางเพศสัมพันธ์ สามารถให้การปรึกษาเพื่อตรวจหาการติดเชื้อเอชไอวีไปพร้อมๆ กับการให้การปรึกษารายบุคคล โดยรูปแบบการให้การ ปรึกษาอาจเริ่มต้นจากผู้มารับบริการเห็นความจำเป็นในการตรวจหาการติดเชื้อเอชไอวี หรือ หากผู้มารับบริการมิได้คำนึงว่าตนเองมีโอกาสในการติดเชื้อเอชไอวี ผู้ให้การปรึกษาควรเป็น ผู้เสนอให้ผู้รับบริการตรวจหาการติดเชื้อเอชไอวี เพื่อประโยชน์ต่อตัวผู้รับบริการซึ่งควรให้ ความสำคัญด้านสุขภาพและการตรวจวินิจฉัย เพื่อให้มีพฤติกรรมการป้องกัน การดูแลรักษา รวมทั้งการเข้าถึงบริการสุขภาพที่จำเป็นต่อไป
1. หนองใน (GONORRHEA)
1. หนองในชนิดไม่มีภาวะแทรกซ้อน (Uncomplicated gonorrhea)
1.1 หนองในที่อวัยวะเพศและทวารหนัก
การรักษา ให้ยาอย่างใดอย่างหนึ่ง ได้แก่
- Ceftriaxone 250 mg ฉีดเข้ากล้ามเนื้อครั้งเดียว
- Cefixime 400 mg กินครั้งเดียวและร่วมกับให้การรักษาหนองในเทียมร่วมด้วย
- ติดตามรักษาคู่เพศสัมพันธ์แม้ไม่มีอาการ
หมายเหตุ
1. เนื่องจากพบการติดเชื้อโรคหนองในเทียมประมาณ 1 ใน 3 ของ ผู้ป่วยโรคหนองใน3 ดังนั้นในการรักษาหนองใน จึงให้รักษาหนองใน เทียมร่วมด้วย (ดูหัวข้อการรักษาหนองในเทียม) ซึ่งการให้ยารักษา หนองในเทียมด้วยการรับประทาน azithromycin 1 gm จะสามารถ เพิ่มประสิทธิภาพการรักษาหนองในให้ดีขึ้น2
2. ศูนย์ควบคุมโรคสหรัฐอเมริกา แนะนำให้ใช้ ceftriaxone รักษา หนองในเป็นอันดับแรก หากไม่มีจึงพิจารณาใช้ยาลำดับถัดไป2
3. กรณีแพ้ยา cephalosporin พิจารณาให้ azithromycin 2 gm กิน ครั้งเดียว (ได้ผลกับหนองในที่อวัยวะเพศที่ไม่มีภาวะแทรกซ้อน)1
1.2 หนองในที่ช่องคอ (ทอนซิลและฟาริงซ์)
- Ceftriaxone 250 mg ฉีดเข้ากล้ามเนื้อครั้งเดียว และร่วมกับให้การ รักษาหนองในเทียมร่วมด้วย
- ติดตามรักษาคู่เพศสัมพันธ์แม้ไม่มีอาการ
1.3 หนองในเยื่อบุตาผู้ใหญ่
- Ceftriaxone 250 mg ฉีดเข้ากล้ามเนื้อครั้งเดียว และร่วมกับให้การ รักษาหนองในเทียมร่วมด้วย
- คู่เพศสัมพันธ์ควรได้รับการประเมินการติดเช้ือและรักษา
หมายเหตุ
ควรล้างตาให้สะอาดด้วยน้ำเกลือปลอดเชื้อ (sterile NSS) ทุกชั่วโมง จนกว่าหนองจะแห้ง5 หากผู้ป่วยมีอาการไม่ดีขึ้น ให้ส่งปรึกษาจักษุแพทย์
1.4 การติดเชื้อในเด็ก
1.4.1 หนองในที่ช่องคอ อวัยวะเพศ และทวารหนัก2 ให้ยาอย่างใดอย่างหนึ่ง ได้แก่
- เด็กน้ำหนักตัวน้อยกว่าหรือเท่ากับ 45 kg ให้ยา ceftriaxone 125 mg. ฉีดเข้ากล้ามเนื้อครั้งเดียว
- เด็กน้ำหนักมากกว่า 45 kg ให้รักษาเหมือนผู้ใหญ่
หมายเหตุ
ภาวะหนองในในเด็กควรคำนึงถึงการถูกล่วงละเมิดทางเพศ2
1.4.2 หนองในเยื่อบุตาทารกและเด็ก ควรรับทารกและเด็ก ไว้รักษาในโรงพยาบาลและรักษาด้วยยา
- ในทารก ให้ยา ceftriaxone 25-50 mg/น้ำหนักตัว 1 kg (ไม่เกิน 125 mg) ฉีดยาเข้ากล้ามเนื้อหรือให้ยาทางหลอดเลือดดำครั้งเดียว2
- ในเด็กที่น้ำหนักตัวน้อยกว่า 45 kg ให้ยา ceftriaxone 50 mg/น้ำหนัก ตัว 1kg (สูงสุดไม่เกิน 1 gm) ฉีดยาเข้ากล้ามเนื้อครั้งเดียว8
- ในเด็กที่น้ำหนักตัวมากกว่า 45 kg ให้ยา ceftriaxone 1 gm ฉีดเข้า กล้ามเนื้อครั้งเดียว8
- ล้างตาด้วยน้ำเกลือปลอดเชื้อ (sterile NSS) ทุกชั่วโมง จนกว่าหนอง จะแห้ง9
- ให้รักษาหนองในเทียมร่วมด้วย9
- มารดา บิดา/คู่เพศสัมพันธ์ของมารดาควรได้รับการประเมินการ ติดเชื้อ และรักษาด้วย9
- หนองในเยื่อบุตาเด็กอาจติดต่อโดยการใช้สิ่งของร่วมกัน10
- หากผู้ป่วยอาการไม่ดีขึ้น ให้ส่งปรึกษาจักษุแพทย์
1.4.3 ทารกที่เกิดจากมารดาที่เป็นหนองในขณะคลอด
ทารกที่เกิดจากมารดาที่เป็นหนองในขณะคลอดมีความเสี่ยงต่อการติด เชื้อหนองในสูงและยังไม่มีอาการ เนื่องจากอาจอยู่ในระยะฟักตัวของโรค ควรพิจารณา ให้การรักษาเพื่อป้องกันการติดเชื้อจากมารดา9
- Ceftriaxone 25-50 mg/น้ำหนักตัว 1 kg (ไม่เกิน 125 mg) ฉีดเข้า กล้ามเนื้อ หรือให้ทางหลอดเลือดดำครั้งเดียว2
- ให้รักษาหนองในเทียมร่วมด้วย2
- บิดา/คู่เพศสัมพันธ์ของมารดาควรได้รับการประเมินการติดเชื้อและ รักษา2, 9
- มารดาหลังได้รับการประเมินการติดเชื้อหนองในต้องได้รับการรักษา ร่วมด้วย2
หมายเหตุ
สำหรับการรักษาหนองใน ในทารกและเด็ก
1. Ceftriaxone ควรให้ด้วยความระมัดระวังในทารกที่มีอาการ ตัวเหลือง (hyperbillirubinemia) หรือคลอดก่อนกำหนด (prematurity) อาจพิจารณาใช้ cefotaxime 100 mg ฉีดเข้ากล้ามเนื้อ หรือเข้าเส้นครั้งเดียวแทน11
2. แนะนำให้ทารกที่เกิดจากมารดาที่เป็นหนองในขณะคลอด ตรวจหา การติดเชื้อหนองใน และเชื้อคลามิเดีย (Chlamydia trachomatis) ที่อวัยวะเพศ และเยื่อบุตา ร่วมด้วย2
2. หนองในชนิดมีภาวะแทรกซ้อน (Complicated gonorrhea)
2.1. หนองในชนิดมีภาวะแทรกซ้อนเฉพาะที่ (Local complicated gonorrhea) เช่น Bartholin’s abscess, epididymitis, epididymo-orchitis, paraurethral abscess, periurethral abscess, cowperitis เป็นต้น1
- ให้การรักษาเหมือนหนองในชนิดไม่มีภาวะแทรกซ้อน แต่ให้ยา ต่อเนื่องอย่างน้อย 2 วัน หรือจนกว่าจะหาย6 และร่วมกับให้การรักษา หนองในเทียมร่วมด้วย6
หมายเหตุ
1. กรณีที่มี Bartholin’s abscess ให้ drain หนองออกและควรทำ marsupialization เพื่อป้องกันการเป็นซ้ำ
2. ศูนย์ควบคุมโรคสหรัฐอเมริกา แนะนำให้รักษาผู้ที่มีลูกอัณฑะอักเสบ เฉียบพลันดังนี้2
- Ceftriaxone 250 mg ฉีดเข้ากล้ามเนื้อครั้งเดียว ร่วมกับ Doxycycline 100 mg กินวันละครั้ง หลังอาหาร นาน 10 วัน หากลูกอัณฑะอักเสบเฉียบพลันเกิดจากการติดเชื้อที่อยู่ในลำไส้ (enteric bacteria) ให้ใช้ยาอย่างใดอย่างหนึ่ง ได้แก่
- Levofloxacin 500 mg กินวันละครั้ง หลังอาหาร นาน 10 วัน
- Ofloxacin 300 mg กินวันละสองครั้ง หลังอาหาร นาน 10 วัน
2.2 หนองในชนิดมีภาวะแทรกซ้อนแพร่กระจาย (Disseminated gonococcal infection)
ควรรับไว้รักษาในโรงพยาบาล
- กรณีที่มี petechiae หรือ pustule ที่ผิวหนัง, septic arthritis, tenosynovitis ให้ใช้ยา Ceftriaxone 1 gm ฉีดเข้ากล้ามเนื้อ หรือเข้าหลอดเลือดดำ วันละ 1 ครั้ง จนอาการดีขึ้น แล้วเปลี่ยน เป็นยากิน รวมระยะเวลาในการรักษาอย่างน้อย 7 วันร่วมกับ azithromycin 1 gm กินครั้งเดียว
- กรณีที่มี meningitis ร่วมด้วยให้ใช้ยา ceftriaxone 1-2 gm ฉีด เข้าหลอดเลือดดำ ทุก 12 ชั่วโมง นาน 10-14 วัน2 ร่วมกับ azithromycin 1 gm กินครั้งเดียว
- กรณีที่มี endocarditis ร่วมด้วยให้ใช้ยา ceftriaxone 1-2 gm ฉีดเข้าหลอดเลือดดำ ทุก 12 ชั่วโมง นาน 4 สัปดาห์ 3-5 ร่วมกับ azithromycin 1 gm กินครั้งเดียว
กรณีแพ้ cephalosporin
พิจารณาปรึกษาแพทย์ผู้เช่ียวชาญ หรือพิจารณาให้
- azithromycin 2 g กินครั้งเดียว (ได้ผลกับโรคหนองในท่ีอวัยวะเพศท่ีไม่มี ภาวะแทรกซ้อน 2,4 )
2. หนองในเทียม (NONGONOCOCCAL URETHRITIS/NON GONOCOCCAL CERVICITIS)
การรักษา ในประเทศไทยแนะนำให้ใช้ยาอย่างใดอย่างหนึ่ง ได้แก่
- Azithromycin 1 gm กินครั้งเดียว ขณะท้องว่าง* หรือก่อนอาหาร 1 ชั่วโมง1, 3 (*หมายถึง ไม่รับประทานสิ่งใดเลยนาน 2 ชั่วโมง ยกเว้นน้ำเปล่า)
- Doxycycline 100 mg กินวันละ 2 ครั้ง หลังอาหาร นาน 14 วัน3
- Roxithromycin 150 mg กินวันละ 2 ครั้ง ก่อนอาหาร 15 นาที นาน 14 วัน4
- Erythromycin stearate 500 mg กินวันละ 4 ครั้ง หลังอาหาร นาน 14 วัน3 และร่วมกับการติดตามและรักษาคู่เพศสัมพันธ์แม้ไม่มีอาการ3
หมายเหตุ
1. กรณีผู้ป่วยชายที่รักษาครบตามกำหนดแล้วยังไม่หาย (recurrent and persistent urethritis) ควรคำนึงถึงการติดเชื้อดังต่อไปนี้
กรณีคำนึงถึงการติดเชื้อ Mycoplasma genitalium แนะนำให้ รักษาด้วยยาอย่างใดอย่างหนึ่ง1
- Azithromycin 1 gm กินครั้งเดียว
- Moxifloxacin 400 mg กินวันละครั้ง นาน 7 วัน
กรณีคำนึงถึงการติดเชื้อ Ureaplasma urealyticum แนะนำ ให้รักษาด้วยยาดังต่อไปนี้5
- Moxifloxacin 400 mg กินวันละครั้ง นาน 7 วัน
กรณีคำนึงถึงการติดเชื้อ Trichomonas vaginalis แนะนำให้ รักษาด้วยยาอย่างใดอย่างหนึ่งดังต่อไปนี้1
- Tinidazole 2 gm กินครั้งเดียว ก่อนนอน
- metronidazole-antibiotic' target='_blank'>Metronidazole 2 gm กินครั้งเดียว ก่อนนอน
2. ศูนย์ควบคุมโรคสหรัฐอเมริกา ให้ใช้ยา doxycycline และ erythromycin นาน 7 วัน นอกจากนี้ยังแนะนำยาทางเลือกอื่นๆ ได้แก่1
- Ofloxacin 300 mg กินวันละ 2 ครั้ง หลังอาหาร นาน 7 วัน
- Levofloxacin 500 mg กินวันละครั้ง หลังอาหาร นาน 7 วัน
3. หากให้การรักษาผู้ป่วยดังข้างต้นไม่หาย ให้ปรึกษาแพทย์ผู้เช่ียวชาญ
4. Erythromycin base ไม่ทนต่อกรดในกระเพาะอาหารจึงมีการ พัฒนายาให้อยู่ในรูปแบบ enteric-coated (erythromycin stearate)6
5. งดมีเพศสัมพันธ์หลังได้รับยา azithromycin 1 gm เป็นระยะเวลา 7 วัน ในกรณีได้รับยาอื่นให้งดมีเพศสัมพันธ์จนกระทั่งได้ยารักษาจนครบ1
หนองในเทียมในเด็ก
การรักษา ให้ใช้ยาอย่างใดอย่างหนึ่งได้แก่
- erythromycin 50 mg/น ้าหนักตัว 1 kg/วัน แบ่งกินวันละ 4 ครั้ง แต่ไม่เกิน 500 mg ต่อมื้อ หลังอาหาร นาน 14 วัน 2-5
- azithromycin 20 mg/น ้าหนักตัว 1 kg แต่ไม่เกิน 1 g 5 กินครั้งเดียวขณะท้อง ว่าง* และก่อนอาหาร 1 ชั่วโมง (* หมายถึง ไม่รับประทานสิ่งใดเลย ยกเว้น น ้าเปล่านาน 2 ชั่วโมง)
- ในเด็กอายุตั้งแต่ 8 ปีขึ้นไป ใช้ doxycycline ขนาดเดียวกับผู้ใหญ่ได้
- มารดา บิดา/คู่เพศสัมพันธ์ของมารดาควรได้รับการประเมินการติดเชื้อและรักษการติดเชื้อ Chlamydia trachomatis ในเด็ก
3. ซิฟิลิส (SYPHILIS)
1. ซิฟิลิสระยะแรก (ต้น) (early syphilis) แบ่งออกเป็น 3 ระยะโรค และระยะแฝงซึ่งคั่นระหว่างระยะที่ 2 กับระยะที่ 3
- ซิฟิลิสระยะที่ 1 : ผู้ป่วยมีแผลท่ีอวัยวะเพศ หรือท่ีทวารหนัก ลักษณะเป็นแผลขอบแข็ง ไม่เจ็บ เรียกว่า chancre อาจมีต่อมน้ำเหลืองที่ขาหนีบโต
- ซิฟิลิสระยะที่ 2 : ผู้ป่วยมีผื่นตามลำตัว ผื่นตามฝ่ามือฝ่าเท้า อาจมีผื่น condylomata lata ผื่นในช่องปาก (mucous patch) ผมร่วง ต่อมน้ำเหลืองที่ขาหนีบ และที่ตำแหน่งอื่นๆ โต
- ระยะแฝง : เป็นระยะที่ไม่ปรากฏอาการ
- ซิฟิลิสระยะที่ 3 : ประกอบด้วย แผลซิฟิลิสระยะที่ 3 (benign gummatous syphilis) ซิฟิลิสระบบหัวใจ และหลอดเลือด (cardiovascular syphilis) และซิฟิลิสระบบ ประสาท (neurosyphilis) ซึ่งในปัจจุบัน ไม่พบผู้ป่วยซิฟิลิสระยะที่ 3 แล้ว ยกเว้นซิฟิลิสระบบประสาท ที่ยังพบได้บ้าง
การรักษา
- Benzathine penicillin G 2.4 ล้านยูนิต ฉีดเข้ากล้ามเน้ือ คร้ังเดียว(ให้แบ่งฉีดเข้ากล้ามเนื้อสะโพกข้างละ 1.2 ล้านยูนิต)
- ติดตามและรักษาคู่เพศสัมพันธ์แม้ไม่มีอาการและผลเลือดเป็นลบ
กรณีแพ้ยา Penicillin ให้ยาอย่างใดอย่างหนึ่ง ได้แก่
- Doxycycline 100 mg กินวันละ 2 ครั้ง หลังอาหาร นาน 14 วัน
- tetracycline-lenocin' target='_blank'>Tetracycline 500 mg กินวันละ 4 ครั้ง หลังอาหาร นาน 14 วัน
- Azithromycin 2 gm กินครั้งเดียว
- Ceftriaxone 1-2 gm ฉีดเข้าหลอดเลือดดำหรือเข้ากล้ามเนื้อ วันละ 1ครั้งนาน 10-14 วัน
- Erythromycin 500 mg กินวันละ 4 ครั้ง หลังอาหาร นาน 14 วัน
2. ซิฟิลิสช่วงปลาย (Late syphilis) ได้แก่
- ซิฟิลิสระยะแฝง เกิน 1 ปี (late latent syphilis)
- แผลซิฟิลิสระยะที่ 3 (late benign gummatous syphilis)
- ซิฟิลิสระบบ หัวใจและหลอดเลือด (cardiovascular syphilis)
การรักษา
- Benzathine penicillin G 2.4 ล้านยูนิต ฉีดเข้ากล้ามเนื้อสัปดาห์ละ 1ครั้ง นาน 3 สัปดาห์ ติดต่อกัน (ให้แบ่งฉีดเข้ากล้ามเนื้อสะโพกข้างละ 1.2 ล้านยูนิต)
- ให้การรักษาคู่เพศสัมพันธ์หากมีผลเลือดผิดปกติ
กรณีแพ้ยา Penicillin ให้ยาอย่างใดอย่างหนึ่ง ได้แก่
- Doxycycline 100 mg กินวันละ 2 ครั้ง หลังอาหาร นาน 28 วัน
- Tetracycline 500 mg กินวันละ 4 ครั้ง หลังอาหาร นาน 28 วัน
- erythromycin 500 mg กินวันละ 4 ครั้ง หลังอาหาร นาน 30 วัน
ซิฟิลิสระบบประสาท (Neurosyphilis)
การรักษา
- Aqueous crystalline penicillin G 18-24 ล้านยูนิต/วัน ฉีดเข้า หลอดเลือดดำโดยแบ่ง ฉีด 3-4 ล้านยูนิต ทุก 4 ชั่วโมง นาน 10-14 วัน
- ให้การรักษาคู่เพศสัมพันธ์หากมีผลเลือดผิดปกติ
หมายเหตุ
- ศูนย์ควบคุมโรคสหรัฐอเมริกาแนะน าให้ใช้ยาขนาด 18–24 ล้านหน่วย/วัน ฉีดเข้า เส้นโดยแบ่งฉีด 3–4 ล้านหน่วย ทุก 4 ชั่วโมง หรือ continuous infusion นาน 10–14 วัน
- ผู้เชี่ยวชาญบางท่านแนะน าให้เพิ่มการรักษาด้วย benzathine penicillin G 2.4 ล้านหน่วย ฉีดเข้ากล้าม สัปดาห์ละ 1 ครั้ง นาน 3 สัปดาห์ติดต่อกัน หลังจากให้ยารักษาซิฟิลิส ระบบประสาทครบ 2-4 เพื่อให้ระยะเวลาของการรักษานานเท่ากับการรักษาซิฟิลิสระยะหลัง
- กรณีที่ผู้ป่วยติอเชื้อเอชไอวีร่วมด้วย ให้รักษาเหมือนผู้ที่ไม่ติดเชื้อเอชไอวี
กรณีแพ้ penicillin ให้ใช้ยาอย่างใดอย่างหนึ่ง ได้แก่
- doxycycline 200 mg กินวันละ 2 ครั้ง หลังอาหาร นาน 30 วัน
- tetracycline 500 mg กินวันละ 4 ครั้ง หลังอาหาร นาน 30 วัน
หมายเหตุ มีข้อมูลในวงจำกัดว่าสามารถใช้ยา ceftriaxone 2 g ฉีดเข้ากล้ามหรือเข้าเส้น วันละครั้ง นาน 10–14 วัน แต่ต้องระมัดระวังเพราะมีโอกาสแพ้ยาข้ามกลุ่ม (cross-reaction) ระหว่างยานี้กับยา penicillin ได้
3. ซิฟิลิสในหญิงมีครรภ์ (syphilis in pregnancy)
การรักษา ให้รักษาตามระยะของซิฟิลิสเหมือนผู้ป่วยทั่วไป
ซิฟิลิสในหญิงมีครรภ์ที่แพ้ Penicillin
พิจารณา penicillin desensitization หากทำไม่ได้ให้ใช้
- erythromycin stearate 500 mg กินวันละ 4 ครั้ง หลังอาหาร นาน 30 วัน แต่ไม่สามารถรักษาการติดเช้ือของทารกในครรภ์) ควรรักษาทารกแรกเกิดแบบซิฟิลิสแต่กำเนิด (congenital syphilis) (ดูข้อ 4)
- คู่เพศสัมพันธ์ควรได้รับการประเมินการติดเช้ือและรักษา
4. ซิฟิลิสแต่กำเนิด (Congenital syphilis)
ทารกควรได้รับการรักษาในโรงพยาบาล และควรได้รับการตรวจน้้ำไขสันหลัง (ตรวจวัดปริมาณเซลล์เม็ดเลือด โปรตีน และ VDRL) ตรวจนับเม็ดเลือด (complete blood count, CBC) VDRL (โดยเฉพาะถ้ามี titer ในเลือดสูงกว่าแม่) TPHA, FTA-ABS, film long bone ก่อนรักษาเพื่อเป็นพ้ืนฐานในการติดตามผล
การรักษา
- Aqueous crystalline penicillin G 50,000 ยูนิต/น้ำหนักตัว 1 kg/ครั้ง ฉีดเข้าหลอดเลือดดำ ทุก 12 ชั่วโมง ในช่วง ที่ทารกอายุ 1–7 วัน และทุก 8 ชั่วโมง ใน ช่วงที่ทารกอายุ มากกว่า 7 วัน รวม ทั้งสิ้น 10 วัน
- มารดา บิดา/คู่เพศสัมพันธ์ของมารดาควรได้รับการประเมินการติดเช้ือและรักษา
กรณีมารดาตรวจพบซิฟิลิสขณะตั้งครรภ์และได้รับการรักษาครบแต่อาจมีปัญหาในการติดตามดูแลทารก ให้รักษาทารก ดังนี้
- benzathine penicillin G 50,000 หน่วย/น้ำหนักตัว 1 kg ฉีดเข้ากล้ามครั้งเดียว
- บิดา/คู่เพศสัมพันธ์ของมารดาควรได้รับการประเมินการติดเช้ือและรักษา
ผู้มารับบริการที่พบการติดเชื้อซิฟิลิสทุกราย ควรพิจารณาตรวจเลือด เพื่อหาการติดเชื้อเอชไอวี
ข้อบ่งชี้ว่าการรักษาซิฟิลิสล้มเหลว
- มีอาการทางคลินิกไม่ดีข้ึนหรือกลับเป็นซ้ำอีก
- มีการเพิ่มระดับ VDRL หรือ RPR titer ตั้งแต่ 4 เท่าข้ึนไป
- ระดับ VDRL หรือ RPR titer ลดน้อยกว่า 4 เท่า หรือยังมี titer ตั้งแต่ 1:8 ข้ึนไป หลังจากรักษาเป็นเวลา 1 ปี
ข้อควรปฏิบัติก่อนการรักษาซ้ำ
- ประเมินผู้ป่วยว่ามีการติดเช้ือใหม่ (reinfection) หรือไม่ 2,4
- พิจารณาตรวจเลือดเพื่อหาการติดเช้ือเอชไอวี 2,4
- กรณีผู้ป่วยไม่ติดเช้ือเอชไอวี ให้ตรวจน้ำไขสันหลัง ถ้าหากแยกภาวะติดเช้ือใหม่/ซ้ำไม่ได้ (บางครั้งการรักษาโรคซิฟิลิสล้มเหลว แยกยากจากการติดเช้ือใหม่/ซ้ำ) หรือผู้ป่วย/ติดเช้ือเป็นโรคซิฟิลิสระยะแรก/ต้น ให้รักษาด้วย benzathine penicillin G 2.4 ล้านหน่วย ฉีดเข้ากล้าม สัปดาห์ละ 1 ครั้ง นาน 3 สัปดาห์ติดต่อกัน และรักษาคู่เพศสัมพันธ์ หลังให้การรักษาซ้ำอีกครั้งหากยังพบข้อบ่งช้ีว่าการรักษาล้มเหลว ให้พิจารณาตรวจเลือดเพื่อหาการติดเช้ือเอชไอวีและตรวจน้ำไขสันหลัง เนื่องจากอาจมีซิฟิลิสของระบบประสาทร่วมด้วย
- กรณีผู้ป่วยติดเช้ือเอชไอวีร่วมด้วย ให้พิจารณาตรวจน้ำไขสันหลังเน่ืองจากอาจเกิดจากมีซิฟิลิสของระบบประสาทร่วมด้วย
4. แผลริมอ่อน (CHANCROID)
การรักษา ให้ใช้ยาอย่างใดอย่างหนึ่ง ได้แก่
- ceftriaxone 250 mg ฉีดเข้ากล้ามครั้งเดียว
- ofloxacin 400 mg กินครั้งเดียว
- ciprofloxacin 500 mg กินครั้งเดียว
- erythromycin 500 mg กินวันละ 4 ครั้ง หลังอาหาร นาน 7 วัน
- ติดตามและรักษาคู่เพศสัมพันธ์แม้ไม่มีอาการ
หมายเหตุ
1. หญิงมีครรภ์ หญิงในระยะให้นมบุตรหรือผู้ป่วยเด็กท่ีมีอายุต่ ากว่า 18 ปี ไม่ควรใช้ ofloxacin, ciprofloxacin ในกรณีหญิงมีครรภ์ให้ใช้ ceftriaxone หรือ erythromycin stearate
2. กรณีท่ีต่อมน้ำเหลืองบริเวณขาหนีบอักเสบ ไม่ว่าจะมีหนองหรือไม่ก็ตาม ควรให้ยาฉีด หรือยากินชนิดใช้ครั้งเดียว ต่อด้วยยา
- erythromycin 500 mg กินวันละ 4 ครั้ง หลังอาหาร นาน 14 วัน
3. กรณีท่ีต่อมน้ าเหลืองบริเวณขาหนีบอักเสบและมีหนองชัดเจน (bubo) ควรเจาะดูด หนองออก โดยใช้เข็มเจาะผ่านผิวหนังปกติ ไม่ควรใช้วิธีผ่าหนองออกเหมือนฝีทั่วไป เพราะจะ ท าให้รอยแผลท่ีเกิดจากการผ่าหายช้า
4. องค์การอนามัยโลกและศูนย์ควบคุมโรคสหรัฐอเมริกาแนะน าให้ใช้ยา
- ciprofloxacin 500 mg กินวันละ 2 ครั้ง นาน 3 วัน
5. ยาอ่ืนๆ ท่ีแนะน าได้แก่ azithromycin 1 g กินครั้งเดียว ขณะท้องว่าง* และก่อนอาหาร 1 ชั่วโมง (* หมายถึง ไม่รับประทานสิ่งใดเลย ยกเว้นน้ าเปล่านาน 2 ชั่วโมง)
6. ถ้ารักษาไม่หายอาจเป็นโรคอื่น เช่น Behcet’s disease, atypical herpes,immune reconstitution inflammatory syndrome (IRIS ) ควรปรึกษาแพทย์ผู้เช่ียวชาญ
7. กรณีท่ีผู้ป่วยติดเช้ือเอชไอวีร่วมด้วย แผลอาจหายช้าและต้องใช้เวลานานข้ึน ควรใช้ยา erythromycin stearate
5. กามโรคของต่อมและท่อน้ าเหลือง/ฝีมะม่วง (LYMPHOGRANULOMA VENEREUM/BUBO/LGV)
การรักษา ให้ใช้ยาอย่างใดอย่างหนึ่งได้แก่
- doxycycline 100 mg กินวันละ 2 ครั้ง หลังอาหาร นาน 14 วัน
- tetracycline 500 mg กินวันละ 4 ครั้ง หลังอาหาร นาน 14 วัน
- erythromycin 500 mg กินวันละ 4 ครั้ง หลังอาหาร นาน 14 วัน
- ติดตามและรักษาคู่เพศสัมพันธ์แม้ไม่มีอาการ
หมายเหตุ
1. หญิงมีครรภ์ หรือหญิงในระยะให้นมบุตร ไม่ควรใช้ doxycycline, tetracycline ให้ใช้ erythromycin stearate
2. กรณีท่ีต่อมน้ าเหลืองบริเวณขาหนีบอักเสบและมีหนองชัดเจน (bubo) ควรเจาะดูด หนองออก โดยใช้เข็มเจาะผ่านผิวหนังปกติ ไม่ควรใช้วิธีผ่าหนองออกเหมือนฝีทั่วไป เพราะจะ ท าให้รอยแผลท่ีเกิดจากการผ่าหายช้า
3. ศูนย์ควบคุมโรคสหรัฐอเมริกาให้ใช้ยา doxycycline หรือ erythromycin ในขนาด เดียวกันกับข้างต้น นาน 21 วัน
4. องค์การอนามัยโลกให้ใช้นานกว่า 14 วัน หากผู้ป่วยมารับรักษาเม่ือโรคมีอาการมาก 3
5. กรณีท่ีผู้ป่วยติดเช้ือเอชไอวีร่วมด้วย ให้การรักษาเหมือนผู้ป่วยไม่ติดเช้ือเอชไอวี 1-2,4
6. เริมที่อวัยวะเพศและทวารหนัก (ANOGENITAL HERPES)
การรักษา
1. ผู้ป่วยติดเชื้อครั้งแรก (first clinical episode) ให้ใช้ยาอย่างใดอย่างหนึ่ง ได้แก่
- acyclovir 400 mg กินวันละ 3 ครั้ง หลังอาหาร นาน 7 วัน
- acyclovir 200 mg กินวันละ 5 ครั้ง หลังอาหาร นาน 7 วัน
- valacyclovir 500 mg กินวันละ 2 ครั้ง หลังอาหาร นาน 7 วัน
- famciclovir 250 mg กินวันละ 3 ครั้ง หลังอาหาร นาน 7 วัน
กรณีอาการรุนแรงมากข้ึน จ าเป็นต้องรับไว้ในโรงพยาบาลแล้วให้การรักษาด้วย
- acyclovir 5–10 mg/น้ าหนักตัว 1 kg ฉีดเข้าเส้นทุก 8 ชั่วโมง นาน 7 วัน
หมายเหตุ
1. ศูนย์ควบคุมโรคสหรัฐอเมริกา ให้ยานาน 7-10 วัน หรือนานจนกว่าแผลจะหาย
2. องค์การอนามัยโลกและศูนย์ควบคุมโรคสหรัฐอเมริกา ให้ใช้
- ● valacyclovir 1 g กินวันละ 2 ครั้ง
2. ผู้ป่วยเกิดโรคซ้ำ (recurrence)
2.1. ไม่จำเป็นต้องรักษา เพราะส่วนมากหายเองได้ ยกเว้นผู้ป่วยท่ีติดเช้ือเอชไอวีร่วมด้วย
2.2. acyclovir cream ทาวันละ 5 ครั้ง จะได้ผลดีในรายท่ีใช้เมื่อเริ่มมีอาการ(prodrome)
2.3. กรณีท่ีผู้ป่วยมีอาการรุนแรงหรือเป็นแต่ละครั้งอาการยาวนานให้ใช้ยาอย่างใดอย่างหนึ่ง ได้แก่
- acyclovir 400 mg กินวันละ 3 ครั้ง หลังอาหาร นาน 5 วัน
- acyclovir 200 mg กินวันละ 5 ครั้ง หลังอาหาร นาน 5 วัน
- acyclovir 800 mg กินวันละ 2 ครั้ง หลังอาหาร นาน 5 วัน
- acyclovir 800 mg กินวันละ 3 ครั้ง หลังอาหาร นาน 2 วัน
- valacyclovir 500 mg กินวันละ 2 ครั้ง หลังอาหาร นาน 5 วัน
- valacyclovir 1 g กินวันละครั้ง หลังอาหาร นาน 5 วัน
- famciclovir 125 mg กินวันละ 2 ครั้ง หลังอาหาร นาน 5 วัน
- famciclovir 1 g กินวันละ 2 ครั้ง หลังอาหาร นาน 1 วัน
- famciclovir 500 mg กิน 1 ครั้ง ตามด้วย 250 mg วันละ 2 ครั้ง หลังอาหาร นาน 2 วัน
หมายเหตุ ศูนย์ควบคุมโรคสหรัฐอเมริกา ให้ใช้
- valacyclovir 500 mg กินวันละ 2 ครั้ง หลังอาหาร นาน 3 วัน
3. ผู้ป่วยที่เป็นโรคซ้ำบ่อยๆ (6 ครั้งหรือมากกว่าต่อปี) ให้พิจารณาให้ยาส าหรับป้องกัน การกลับเป็นซ้ำ (suppressive treatment) โดยกินยาอย่างต่อเนื่องอย่างใดอย่างหนึ่ง ได้แก่
- acyclovir 400 mg กินวันละ 2 ครั้ง หลังอาหาร
- valacyclovir 500 mg กินวันละครั้ง หลังอาหาร
- valacyclovir 1 g กินวันละครั้ง หลังอาหาร
- famciclovir 250 mg กินวันละ 2 ครั้ง หลังอาหาร
หมายเหตุ
- หลังจากกินยาอย่างต่อเนื่องนาน 1 ปี ควรได้รับการประเมิน/การปรึกษากับแพทย์ผู้รักษา
- valacyclovir 500 mg กินวันละครั้งได้ผลน้อยกว่า valacyclovir และ acyclovir ขนาดข้างต้น โดยเฉพาะอย่างยิ่งผู้ท่ีเป็นเริมซ ้ามากกว่าเท่ากับ 10 ครั้งต่อปี
4. หญิงมีครรภ์ ควรให้แพทย์พิจารณาเป็นรายๆ ไป และในกรณีใกล้คลอดควรปรึกษาแพทย์ผู้เช่ียวชาญ
หมายเหตุ
1.ควรให้ NSS หรือ 3% boric acid ประคบแผลนาน 15 นาที วันละ 4 ครั้ง เพื่อลด อาการแสบ ระคายเคือง และท าให้แผลหายเร็วข้ึน
2.กรณีท่ีผู้ป่วยติดเช้ือเอชไอวีร่วมด้วย อาการอาจรุนแรงและหายช้าต้องเพิ่มขนาดของยาและระยะเวลาการรักษาให้นานข้ึนจนแผลหาย
7. พยาธิช่องคลอด (VAGINAL TRICHOMONIASIS)
การรักษา ให้ใช้ยาอย่างใดอย่างหนึ่งได้แก่
- metronidazole 2 g กินครั้งเดียว ก่อนนอน
- tinidazole 2 g กินครั้งเดียว ก่อนนอน
- ให้การรักษาสามีหรือคู่เพศสัมพันธ์และผู้สัมผัสโรคอื่นๆ
หมายเหตุ
1. แนะนำผู้ป่วย/ติดเช้ือไม่ให้ดื่มเครื่องดื่มท่ีมีแอลกอฮอล์ระหว่างการรักษารวมถึง 24 ชั่วโมง หลังกินยา metronidazole และ 72 ชั่วโมง หลังกินยา tinidazole เน่ืองจากอาจทำให้เกิดอาการ disalfiram - like reaction
2. องค์การอนามัยโลกไม่แนะนำให้ใช้ยา metronidazole ในหญิงมีครรภ์ไตรมาสแรก
3. ศูนย์ควบคุมโรคสหรัฐอเมริกาให้ใช้ metronidazole ได้ในหญิงตั้งครรภ์ทุกไตรมาส แต่ไม่แนะนำให้ใช้ tinidazole เนื่องจากไม่ทราบความปลอดภัยของยา
4. ทางเลือกอื่นในการกินยา metronidazole และ tinidazole คือ
- metronidazole 400 - 500 mg กินวันละ 2 ครั้ง หลังอาหาร นาน 7 วัน
- tinidazole 500 mg กินวันละครั้ง ก่อนนอน นาน 5 วัน การกินยาก่อนนอนจะช่วยลดอาการข้างเคียงของยา
5. กรณีท่ีผู้ป่วยติดเช้ือเอชไอวีร่วมด้วย จากการศึกษาพบว่า การให้ยา metronidazole 2 g กินครั้งเดียวได้ผลน้อยกว่าการให้ยา 500 mg กินวันละ 2 ครั้ง นาน 7 วัน
8. เชื้อราช่องคลอด (VAGINAL CANDIDIASIS)
การรักษา ให้ใช้ยาอย่างใดอย่างหนึ่งได้แก่
- fluconazole 150 mg กินครั้งเดียว หลังอาหาร
- itraconazole 200 mg กินวันละ 2 ครั้ง หลังอาหาร นาน 1 วัน
- clotrimazole 100 mg สอดช่องคลอด ก่อนนอน นาน 7 วัน
- clotrimazole 200 mg สอดช่องคลอด ก่อนนอน นาน 3 วัน
- clotrimazole 500 mg สอดช่องคลอด ก่อนนอน นาน 1 วัน
- ketoconazole 200 mg กินวันละ 2 ครั้ง หลังอาหาร นาน 5 วัน
- ketoconazole 400 mg กินวันละครั้งหลังอาหาร นาน 5 วัน
- ไม่มีข้อมูลสนับสนุนเร่ืองการรักษาคู่เพศสัมพันธ์
หมายเหตุ
1. หญิงมีครรภ์หรือหญิงในระยะให้นมบุตรห้ามใช้ยากิน ให้ใช้ยาสอดช่องคลอดและยาทา1
2. กรณีท่ีมีการอักเสบของช่องคลอดหรืออวัยวะเพศชายให้ใช้ topical antifungal cream เช่น clotrimazone cream ทาบางๆ วันละ 2 ครั้ง จนหาย1
3. ไม่ควรใช้ยากินในผู้ป่วยท่ีมีการทำงานของตับผิดปกติหรือมีประวัติเป็นโรคตับอักเสบ1
4. สำหรับพนักงานบริการแนะนำให้รักษาโดยใช้ยากิน ไม่ควรรักษาโดยใช้ยาสอดช่องคลอด เน่ืองจากอาจทำให้ไม่สะดวกในการทำงาน
5. ถ้ารักษาไม่หายให้พบแพทย์ผู้เช่ียวชาญ
6. กรณีท่ีผู้ป่วยติดเช้ือเอชไอวีร่วมด้วย ให้การรักษาเหมือนผู้ป่วยไม่ติดเช้ือเอชไอวี
9.โรคติดเชื้อแบคทีเรียลวาจิโนซีส/ ช่องคลอดอักเสบจากแบคทีเรียผสม (BACTERIAL VAGINOSIS)
การรักษา ให้ใช้ยาอย่างใดอย่างหนึ่งได้แก
- metronidazole 400-500 mg กินวันละ 2 ครั้ง หลังอาหาร นาน 7 วัน
- clindamycin 300 mg กินวันละ 2 ครั้ง หลังอาหาร นาน 7 วัน
- tinidazole 500 mg กินวันละ 2 ครั้ง หลังอาหาร นาน 7 วัน
- ไม่มีข้อมูลสนับสนุนเร่ืองการรักษาคู่เพศสัมพันธ์
หมายเหตุ
1. แนะนำผู้ป่วย/ติดเช้ือไม่ให้ดื่มเครื่องดื่มท่ีมีแอลกอฮอล์ระหว่างการรักษารวมถึง 24 ชั่วโมง หลังกินยา metronidazole 3-4 และ 72 ชั่วโมง หลังกินยา tinidazole 4 เน่ืองจากอาจทำให้เกิดอาการ disalfiram - like reaction
2. กรณีผู้ป่วยแพ้ยา metronidazole ให้ใช้ clindamycin 1
3. องค์การอนามัยโลกไม่แนะนำให้ใช้ยา metronidazole ในหญิงมีครรภ์ไตรมาสแรก3
4. ศูนย์ควบคุมโรคสหรัฐอเมริกาให้ใช้ metronidazole ได้ในหญิงตั้งครรภ์ทุกไตรมาส แต่ไม่แนะนำให้ใช้ tinidazole เน่ืองจากไม่ทราบความปลอดภัยของยา2,4
5. ศูนย์ควบคุมโรคสหรัฐอเมริกาให้ tinidazole เป็นยาทางเลือก2 โดยใช้อย่างใดอย่างหนึ่ง ดังนี้
- tinidazole 2 g กินวันละครั้ง ก่อนนอน นาน 3 วัน
- tinidazole 1 g กินวันละครั้ง ก่อนนอน นาน 5 วัน การกินยาก่อนนอน จะช่วยลดอาการข้างเคียงของยา
6. กรณีท่ีผู้ป่วยติดเช้ือเอชไอวีร่วมด้วย ให้การรักษาเหมือนผู้ป่วยไม่ติดเช้ือเอชไอวี
10.อุ้งเชิงกรานอักเสบ / ปีกมดลูกอักเสบ (PELVIC INFLAMMATORY DISEASE, PID)
การรักษา รักษาแบบผู้ป่วยหนองในชนิดไม่มีภาวะแทรกซ้อน ได้แก่
- ceftriaxone 250 mg ฉีดเข้ากล้ามครั้งเดียว
ร่วมกับ - doxycycline 100 mg กินวันละ 2 ครั้ง หลังอาหาร นาน 14 วัน
หรือ - roxithromycin 150 mg กินวันละ 2 ครั้ง ก่อนอาหาร 15 นาที นาน 14 วัน
และ - metronidazole 400-500 mg กินวันละ 2 ครั้ง หลังอาหาร นาน 14 วัน
- ติดตามและรักษาคู่เพศสัมพันธ์ท่ีผู้ป่วยมีเพศสัมพันธ์ด้วยใน 60 วัน ก่อนเริ่มมีอาการ
หมายเหตุ
1. การรักษาดังกล่าวเหมาะส าหรับผู้ป่วยท่ีมีความรุนแรงของโรคน้อยถึงปานกลาง4
2. แนะนำผู้ป่วยไม่ให้ด่ืมเคร่ืองด่ืมแอลกอฮอล์ขณะกินยารวมถึง 24 ชั่วโมง หลังกินยา metronidazole dose สุดท้าย เนื่องจาก อาจทให้เกิดอาการ disalfiram - like reaction
3. หากรักษาแล้วผู้ป่วยอาการไม่ดีข้ึน จำเป็นต้องรับไว้รักษาในโรงพยาบาลและปรึกษาแพทย์ผู้เช่ียวชาญ1
4. ศูนย์ควบคุมโรคสหรัฐอเมริกา แนะนำว่าจะกินหรือไม่กิน metronidazole ก็ได้2,4
5. กรณีท่ีผู้ป่วยติดเช้ือเอชไอวีร่วมด้วย ให้การรักษาเหมือนผู้ป่วยไม่ติดเช้ือเอชไอวี 1-2,4
11.หูดอวัยวะเพศและ/หรือทวารหนัก (ANOGENITAL WART) /หูดหงอนไก่ (CONDYLOMA ACUMINATA)
การรักษา
1. ให้ทายาอย่างใดอย่างหนึ่ง ได้แก่
- tincture podophyllin 25% ทาท่ีหูดสัปดาห์ละ 1 ครั้ง ท้ิงไว้ให้แห้งโดยเฉพาะอย่างยิ่งถ้าทาในช่องคลอดหรือบริเวณทวารหนัก3 ห้ามใช้ยานี้ทาหูดท่ีปากมดลูก เน่ืองจากทำให้เกิด cervical dysplasia ห้ามใช้ในหญิงมีครรภ์ (อาจทำให้ทารกตายในครรภ์ได้) ห้ามทายานี้เกินกว่า 10 ตารางเซนติเมตร หรือ 0.5 มิลลิลิตร ต่อครั้ง1-2,4 (อาจทำให้เกิดพิษจากยาได้)
- trichloroacetic acid (TCA) 80 -100% ทาหูดสัปดาห์ละ 1 ครั้ง ห้ามใช้ยานี้ทาหูดท่ีท่อปัสสาวะ1
วิธีทายา
- ทายาท่ีหูด 1
- ทาวาสลีนเพ่ือป้องกันเน้ือเย่ือท่ีอยู่รอบๆ หูด 1
- แนะนำให้ผู้ป่วยใช้น้ าและสบู่ล้างยาออกหลังจากทายาประมาณ 1-4 ชั่วโมง2-4
- ห้ามผู้ป่วยทายาเอง 1
- imiquimod 5 % ทาหูดก่อนนอน (ท้ิงไว้ 6-10 ชั่วโมงแล้วล้างออก) ทาวันเว้นวัน(สัปดาห์ละ 3 ครั้ง) นาน 16 สัปดาห์1-4 ห้ามใช้ยานี้ทาหูดท่ีปากมดลูก ภายในช่องคลอด และ ห้ามใช้ในหญิงมีครรภ์
2. กรณีที่มีหูดขนาดใหญ่ หรือรักษาด้วยวิธีข้างต้นไม่ได้ผล ให้รักษาด้วยวิธีดังต่อไปนี้
- จ้ีด้วยความเย็น (cryotherapy) โดยใช้ liquid nitrogen ด้วยวิธีใช้ไม้พันสำลีหรือ cryospray 1-4
- ผ่าตัด1-4
- จ้ีด้วยไฟฟ้า (electrosurgery) 1-4
- จ้ีด้วยแสงเลเซอร์1,3-4
หมายเหตุ
1. องค์การอนามัยโลกและศูนย์ควบคุมโรคสหรัฐอเมริกาให้ใช้ podophyllin 10–25 % 2-4
2. ศูนย์ควบคุมโรคสหรัฐอเมริกาไม่ใช้ podophyllin รักษาหูดภายในช่องคลอดและบริเวณทวารหนัก แต่ใช้การจ้ีด้วยความเย็น (cryotherapy) โดยใช้ liquid nitrogen หรือ จ้ีด้วยTCA จ านวนน้อยๆ ปล่อยให้แห้ง กรณีท่ีทา TCA มากไป ให้ใช้แป้งหรือโซเดียมไบคาร์บอเนตขจัด กรดส่วนเกินออก 2-4
3. หูดท่ีปากท่อปัสสาวะให้ใช้การจ้ีด้วยความเย็น (cryotherapy) หรือ podophyllin 2-4
4. ผู้ป่วยและผู้สัมผัสโรคหญิงควรตรวจมะเร็งปากมดลูก ตามคำแนะนำของแพทย์
5. พิจารณาการตรวจคัดกรองมะเร็งทวารหนักในชายติดเช้ือเอชไอวีท่ีใช้ทวารหนักรับการสอดใส่อวัยวะเพศ2
6. กรณีท่ีผู้ป่วยติดเช้ือเอชไอวีร่วมด้วยให้การรักษาเหมือนผู้ป่วยไม่ติดเช้ือเอชไอวี 1-2,4
อย่างไรก็ตามในผู้ท่ีติดเช้ือเอชไอวีหรือในผู้ท่ีมีภูมิคุ้มกันบกพร่อง หูดอาจมีจำนวนมากและ/หรือ ขนาดใหญ่ ตอบสนองต่อการรักษาไม่ดีนักและมีโอกาสกลับเป็นซ้ำบ่อย ในกรณีดังกล่าวให้ พบแพทย์ผู้เช่ียวชาญ 2,4
12.หูดข้าวสุก (MOLLUSCUM CONTAGIOSUM)
การรักษา
ใช้เข็มฉีดยาสะกิดบริเวณตุ่ม แล้วบีบเนื้อหูดสีขาวท่ีอยู่ภายในออกให้หมด (อาจใช้ forcreps ปลายแหลมช่วย) แล้วแต้มบริเวณท่ีสะกิดด้วยน้ำยา povidone iodine หรือ phenol หากหูดข้าวสุกเม็ดเล็กมาก ให้จ้ีด้วย trichloroacetic acid
วิธีรักษาอ่ืนๆ เช่น จ้ีด้วยไฟฟ้า (โดยใช้ยาชาชนิดทาเฉพาะท่ีผิวหนัง ซ่ึงเป็นส่วนผสม ของ lidocaine และ prilocaine (Emla) ทาปิดไว้ 1 ชั่วโมง) แต่ต้องตั้งไฟให้อ่อน จะได้ไม่ทำลาย เน้ือเยื่อจนลึกเกินความจำเป็น13 ในกรณีท่ีการรักษาด้วยวิธีข้างต้นไม่ได้ผล อาจใช้วิธีต่อไปนี้ อย่างใดอย่างหนึ่ง
- imiquimod cream14
- tretinoin 0.1% cream14
- cryotherapy / liquid nitrogen14-15
- podophyllene 10-25%14
- laser15
หมายเหตุ
1. หูดข้าวสุกในผู้ป่วยท่ีภาวะภูมิคุ้มกันปกติมักหายเองใน 6 - 9 เดือน การรักษาทำเพื่อป้องกันการแพร่กระจายสู่ผู้อ่ืนและตนเอง
2. กรณีท่ีพบหูดข้าวสุกจำนวนมากและพบนอกบริเวณอวัยวะเพศในผู้ใหญ่ ให้แนะนำผู้ป่วยตรวจเลือดเพ่ือหาการติดเช้ือเอชไอวี
3. กรณีท่ีผู้ป่วยติดเช้ือเอชไอวีร่วมด้วย ให้การรักษาเหมือนผู้ป่วยไม่ติดเช้ือเอชไอวี แต่ต้องระวังการติดเช้ือเอชไอวีจากเลือดผู้ป่วยหรือรักษาด้วย cryotherapy ถ้าไม่หายให้พบแพทย์ ผู้เช่ียวชาญ
13.หิด (SCABIES)
การรักษา
ให้ผู้ป่วยอาบน้ำ เช็ดตัวจนแห้ง แล้วทายาบางๆให้ทั่วทุกส่วนของร่างกายแต่ระดับคอ ลงมาจนถึงปลายเท้า โดยเฉพาะอย่างยิ่งในส่วนท่ีเป็นซอกอับทั้งหลายรวมทั้งผิวหนังส่วนท่ีเป็น ปกติด้วย ท้ิงไว้ทั้งคืน (12 ชั่วโมง) แล้วจึงอาบน้ำล้างออกในตอนเช้า โดยใช้ยาอย่างใดอย่าง หนึ่งได้แก่
- gamma benzene hexachloride 1% cream หลังทายาครั้งแรกแล้ว ให้ทาซ้ำอีกครั้งในหนึ่งสัปดาห์ต่อมา ห้ามนำมาทาเกินความจำเป็นเมื่อไม่มีข้อบ่งช้ี เพราะจะทำให้เกิดพิษต่อ ระบบประสาทและทำให้ชักได้ ไม่แนะนำให้ใช้ในเด็กอายุต่ำกว่า 2 ปี
- benzyl benzoate 25% emulsion หลังทายาครั้งแรกแล้ว ให้ทาซ้ำอีกครั้งในหนึ่งสัปดาห์ต่อมา ยานี้ไม่ควรใช้ในเด็กอายุต่ำกว่า 6 ปี เพราะจะทำให้เกิดอาการระคายเคือง 1
- sulfur ointment 6-10% ทาทั่วตัววันละ 1 ครั้ง ติดต่อกัน 3 วัน (สำหรับเด็ก)1,3
- ivermectin 200 μg/น้ำหนักตัว 1 kg กินครั้งเดียว และรับประทานซ้ำในขนาดเดียวกันภายใน 2 สัปดาห์ 2,4
- ให้รักษาผู้สัมผัสโรคทุกรายแม้ไม่มีอาการ1-2,4 โดยให้การรักษาไปพร้อมกัน
หมายเหตุ
1. ในกรณีท่ีผู้ป่วยมีอาการคันมาก อาจให้กิน antihistamine ร่วมด้วย ถ้ายังมีตุ่มคัน เหลืออยู่ให้ใช้ mild topical steroid เช่น triamcinolone 0.1%, betamethasone 0.1% เป็นต้น ทาวันละ 2 ครั้ง จนกว่าจะหาย 1
2. ควรทำความสะอาดเครื่องนุ่งห่มและเครื่องนอน4 ด้วยน้ าร้อนหรือนำไปตากแดด 1
3. องค์การอนามัยโลก3 และศูนย์ควบคุมโรคสหรัฐอเมริกา2,4 แนะนำให้ทายา gammabenzene hexachloride นาน 8 ชั่วโมง จึงล้างออก
4. ห้ามใช้ ivermectin ในหญิงมีครรภ์หรือหญิงให้นมบุตร เด็กน้ำหนักน้อยกว่า 15 kg2,4
5. กรณีท่ีผู้ป่วยติดเช้ือเอชไอวีร่วมด้วย ให้การรักษาเหมือนผู้ป่วยไม่ติดเช้ือเอชไอวี ยกเว้นถ้ามีอาการและมีรอยโรคมากให้พบแพทย์ผู้เช่ียวชาญ1-2,4
14.โลน (PEDICULOSIS PUBIS)
การรักษา
- ให้ใช้ gamma benzene hexachloride 1% cream ทาบางๆ บริเวณอวัยวะเพศและผิวหนังบริเวณใกล้เคียง ทาท้ิงไว้ 81,3 -121,16 ชั่วโมงแล้วล้างออก โดยปกติการปฏิบัติเช่นนี้ ครั้งเดียวก็ได้ผล แต่ถ้ามีตัวโลนจำนวนมากอาจทาซ้ำอีก 1 ครั้ง หลังจากทาครั้งแรก 3 วัน1 ควรทายาอีกครั้ง 7 วัน หลังการทายาครั้งแรก เน่ืองจากยาไม่สามารถฆ่าไข่โลนได้ทั้งหมด โดยไข่จะฟักเป็นตัวอ่อนภายใน 6 - 8 วัน16
- ให้รักษาผู้สัมผัสโรคทุกราย แม้ไม่มีอาการโดยให้การรักษาไปพร้อมกัน 1
หมายเหตุ
1. ผู้ป่วยบางราย เมื่อหายจากโรคแล้ว อาจมีตุ่ม คันหลงเหลืออยู่เป็นเวลานาน ให้ใช้ยา mild to moderate steroid cream เช่น triamcinolone 0.1%, betamethasone 0.1% cream แต้มท่ีตุ่ม วันละ 2 ครั้ง จนกว่าจะหาย
2. ควรทำความสะอาดเครื่องนุ่มห่มและเครื่องนอน ด้วยน้ำร้อนหรือนำไปตากแดด
3. ศูนย์ควบคุมโรคสหรัฐอเมริกา แนะนำยาทางเลือก ivermectin 250 μg /น้ำหนักตัว 1 kg กินครั้งเดียว และรับประทานซ้ในขนาดเดียวกันภายใน 2 สัปดาห์ 2,4
4. กรณีท่ีผู้ป่วยติดเช้ือเอชไอวีร่วมด้วย ให้การรักษาเหมือนผู้ป่วยไม่ติดเช้ือเอชไอวี 1-2,4
หลักเกณฑ์ในการติดตามผู้ป่วย/ติดเชื้อมารับการตรวจภายหลังการรักษา
ในการติดตามผู้ป่วย/ติดเช้ือมารับการตรวจภายหลังการรักษา โปรดดูรายละเอียดของการติดตามในหมายเหตุหน้า 42 ร่วมด้วย
1. หนองในชนิดไม่มีภาวะแทรกซ้อน (Uncomplicated gonorrhea)
ครั้งที่ 1 7 วัน หลังจากวันที่รับการรักษา เพื่อทำการตรวจ Gram stain, culture ซ้ำ
ครั้งที่ 2 3 เดือน หลังจากวันที่รักษา พร้อมทั้งตรวจเลือดซ้ำเพื่อค้นหาโรค ซิฟิลิส และให้การปรึกษาเพื่อตรวจหาการติดเชื้อเอชไอวี
หนองในที่มีภาวะแทรกซ้อน (Complicated gonorrhea)6
ครั้งที่ 1 ในวันรุ่งขึ้น เพื่อฉีดยาซ้ำ
ครั้งที่ 2 7 วัน หลังฉีดยาซ้ำหรือวันรุ่งขึ้นหากอาการยังไม่ดีขึ้น
ครั้งที่ 3 3 เดือน หลังจากวันที่รับการรักษา พร้อมทั้งตรวจเลือดซ้พเพื่อค้นหาโรคซิฟิลิสและให้การปรึกษาเพื่อตรวจหาการติดเชื้อเอชไอวี
ในกรณีที่ไม่มาติดตามใน 3 เดือน หากมารับบริการอีกภายในหนึ่งปี ให้ตรวจหา โรค หนองในและซิฟิลิสซ้ำ เนื่องจากมีโอกาสติดเชื้อซ้ำสูง
2. หนองในเทียม (nongonococcoal urethrltis, nongonococcal cervitltis)
ครั้งที่ 1 2 สัปดาห์ หลังจากวันที่รับการรักษาเพื่อทำการตรวจ urethral Gram stain
ครั้งที่ 2 3 เดือน หลังจากวันที่รับการรักษาพร้อมทั้งตรวจเลือดซ้ำเพื่อค้นหาโรค ซิฟิลิสและให้การปรึกษาเพื่อตรวจหาการติดเชื้อเอชไอวี
3. แผลริมอ่อน เริม และแผลอวัยวะเพศอื่นๆ (genital ulcers)
ครั้งที่ 1 7 วัน หลังจากวันที่รับการรักษา เพื่อติดตามดูอาการและรอยโรค
ครั้งที่ 2 3 เดือน หลังจากวันที่รับการรักษา พร้อมทั้งตรวจเลือดซ้ำเพื่อค้นหา ซิฟิลิส2 และให้การปรึกษาเพื่อตรวจหาการติดเชื้อเอชไอวี2,3,5
4. กามโรคของต่อมและท่อน ้าเหลือง (lymphogranuloma venereum, LGV)
ครั้งที่ 1 3 สัปดาห์ หลังจากวันที่รับการรักษาเพื่อดูอาการ4
ครั้งที่ 2 3 เดือน หลังจากวันที่รับการรักษา พร้อมทั้งตรวจเลือดซ้ำเพื่อค้นหาโรคซิฟิลิสและให้การปรึกษาเพื่อตรวจหาการติดเชื้อเอชไอวี4
5. ซิฟิลิส
5.1 ซิฟิลิสช่วงต้น (Early syphilis)
ครั้งที่ 1 1 เดือน หลังจากวันที่ได้รับการรักษา
- กรณีเป็นซิฟิลิสระยะท่ี 1 หรือ 2 เพื่อติดตามผลการรักษา ได้แก่ ดูลักษณะทางคลินิกรอยโรค สอบถามเรื่องการรักษาคู่เพศสัมพันธ์ ประเมินพฤติกรรมเสี่ยง ให้การปรึกษาต่อเนื่องเพื่อ การปรับเปลี่ยนพฤติกรรม และฟังผลการตรวจอื่นๆ
- กรณีเป็นซิฟิลิสระยะแฝงภายใน 1 ปีแรก เพ่ือสอบถามเร่ืองการรักษาคู่เพศสัมพันธ์ ประเมินพฤติกรรมเสี่ยงให้การปรึกษาต่อเนื่องเพื่อการปรับเปลี่ยนพฤติกรรม ฟังผลการตรวจอื่นๆ
ครั้งที่ 2 3 เดือน หลังจากวันที่ได้รับการรักษา
- เพื่อตรวจหาลักษณะทางคลินิก รอยโรค ที่แสดงถึงการติดเชื้อซ้ำ ดู titer ของ VDRL/RPR สอบถามเรื่องการรักษาคู่เพศสัมพันธ์ ประเมิน พฤติกรรมเสี่ยง ให้การปรึกษาต่อเนื่องเพื่อการปรับเปลี่ยนพฤติกรรม และเพื่อค้นหาโรคที่พ้น ระยะ window period แล้ว ได้แก่ การติดเชื้อเอชไอวี
ครั้งต่อไป เดือนท่ี 6, 12 และ 24
- หลังจากวันที่ได้รับการรักษาเพื่อดู titer ของ VDRL/RPR ประเมินพฤติกรรมเสี่ยง และให้การปรึกษาต่อเนื่องเพื่อการปรับเปลี่ยนพฤติกรรม
หมายเหตุ
1. ในผู้ที่ยังมีพฤติกรรมเสี่ยงทางเพศ แนะนำให้ตรวจ VDRL หรือ RPR ต่อไป อย่างน้อยปีละ 1 ครั้ง
2. กรณีที่ผู้ป่วยติดเชื้อเอชไอวี นัดตรวจเลือดด้วยวิธี VDRLหรือ RPR เดือนท่ี 3, 6, 9, 12 และ 24 หลังการรักษา (เนื่องจากอัตราการรักษาล้มเหลวค่อนข้างสูง และเพื่อเฝ้าระวังอาการ ของซิฟิลิสระบบประสาท)
5.2 ซิฟิลิสช่วงปลาย (Late syphilis) เช่นเดียวกับซิฟิลิสช่วงต้น
6. ผู้ป่วยโรคติดต่อทางเพศสัมพันธ์ อื่นๆ
ครั้งที่ 1 7 วัน หลังจากวันท่ีรับการรักษา1
ครั้งที่ 2 3 เดือน หลังจากวันท่ีรับการรักษา พร้อมทั้งตรวจเลือดเพื่อค้นหาโรคซิฟิลิสและแนะนำให้ตรวจหาการติดเช้ือเอชไอวี
7. ผู้มารับบริการหญิงที่เป็นหูดอวัยวะเพศ/ทวารหนัก (หูดหงอนไก่) หรือเป็นผู้สัมผัสโรค
ควรแนะนำตรวจคัดกรองมะเร็งปากมดลูก (Pap smear) ปีละครั้งหรือตามคำแนะนำแพทย์
หมายเหตุ
1. ตรวจครั้งท่ี 1 หลังจากวันท่ีรับการรักษา เพื่อติดตามผลการรักษา ตรวจหาว่ามีการติด เช้ือซ้ำ/ใหม่ อาการ/รอยโรคหายไป ดีข้ึนหรือแย่ลง มีอาการหรือพบรอยโรคอื่นหรือไม่ สอบถาม เรื่องการรักษาคู่เพศสัมพันธ์ ประเมินพฤติกรรมเส่ียง ให้การปรึกษาต่อเนื่องเพื่อการปรับเปล่ียนพฤติกรรม และฟังผลการตรวจอื่นๆเช่น ผลเลือดซิฟิลิส เอชไอวี ไวรัสตับอักเสบบี ผลการเพาะ เช้ือหนองใน หนองในเทียม เป็นต้น
2. ตรวจ 3 เดือน หลังจากวันที่รับการรักษา เพ่ือตรวจหาการติดเชื้อซ้ำ/ใหม่ (อาจติดโรคจากคู่เพศสัมพันธ์ท่ียังไม่ได้รับการรักษา) สอบถามเร่ืองการรักษาคู่เพศสัมพันธ์ ประเมินพฤติกรรมเส่ียง ให้การปรึกษาต่อเนื่องเพ่ือการปรับเปล่ียนพฤติกรรม และเพ่ือค้นหาโรคท่ีพ้น ระยะท่ียังตรวจไม่พบเช้ือ (window period) แล้ว ได้แก่ การติดเช้ือเอชไอวีและโรคซิฟิลิส
วิธีรักษาอาการแพ้ยาอย่างเฉียบพลัน (ANAPHYLAXIS)
อาการแพ้ยาอย่างเฉียบพลัน (anaphylaxis) จะสังเกตได้จากมีอาการของลมพิษ angioedema หายใจลำบาก หายใจขัดมีเสียง ความดันโลหิตต่ำ จาม มีน้ำมูก บวมรอบตา คัน ฯลฯ ให้เริ่มการรักษาทันที
วิธีปฏิบัติ
1.ประเมินและแก้ไขเรื่องทางเดินหายใจ, การหายใจ, ระบบการไหลเวียนของโลหิต พร้อมกับการให้ยา
2.ให้ยา epinephrine (1:1000) 0.01 มิลลิลิตร(ml.)/กิโลกรัม(kg.) ขนาดยาท่ีให้ในผู้ใหญ่โดยทั่วไปคือ 0.3 - 0.5 ml. ถ้าผู้ป่วยมีอาการรุนแรงและไม่ตอบสนองต่อยาครั้งแรก สามารถให้ซ้ำได้ทุก 5 -15 นาที
วิธีบริหารยา ปัจจุบันแนะนำวิธีท่ีให้ผลการรักษาดีท่ีสุดให้ฉีด epinephrine เข้ากล้ามเน้ือบริเวณหน้าขา (anterolateral thigh) ซ่ึงเป็นวิธีและตำแหน่งให้ยาท่ีได้ระดับยาสูงกว่า และเร็วกว่าการฉีดใต้ผิวหนังและการฉีดท่ีแขน ถ้าผู้ป่วยมีอาการรุนแรงมาก หรือในผู้ท่ีมีความดันโลหิตต่ำมากและไม่ตอบสนองต่อการให้ยาเข้ากล้าม อาจจำเป็นต้องให้ยาทางหลอดเลือดดำ
กรณีที่ให้ยาทางหลอดเลือดดำ ขนาดยา epinephrine ในผู้ใหญ่คือ 1-4 ไมโครกรัม (μg.)/นาที ในเด็ก คือ 0.1 μg/kg./นาที
การเตรียมยา ในผู้ใหญ่ให้ใช้ epinephrine (1 : 1000) 1 ml. เจือจางด้วย 5% D/W 250 ml. จะได้ epinephrine 4 μg/ml. โดยให้ในอัตรา 15-60 ml./ชั่วโมง จะได้ ยา 1-4 μg/นาที
3. diphenhydramine (benadryl) 1-2 mg./kg. ขนาดสูงสุดในเด็กคือ 25 mg. ในผู้ใหญ่ 50 mg. โดยให้ทุก 6 ชั่วโมง ยาอื่นท่ีใช้ทดแทนได้คือ chlorpheniramine หรือ hydroxyzine
4. corticosteroid ถึงแม้จะยังไม่มีการศึกษาแบบ placebo-controlled trial เก่ียวกับประสิทธิภาพในการรักษาภาวะ anaphylaxis แต่มีการให้ corticosteroid ในโรคภูมิแพ้รุนแรง ชนิดอื่น ยานี้อาจมีประโยชน์ในการลด late phase reaction ดังนั้นในทางปฏิบัติจึงเป็นท่ียอมรับทั่วกันท่ีจะให้ corticosteroid ในภาวะ anaphylaxis รุนแรง แต่อย่างไรก็ตามเน่ืองด้วยยานี้ออกฤทธิ์ช้า คือ ใช้ระยะเวลา 4-6 ชั่วโมง จึงไม่ใช้เป็นยาตัวแรกและตัวเดียวท่ีรักษาอาการแพ้ชนิด รุนแรงในระยะเฉียบพลัน
ขนาดยา
- dexamethasone 0.5-1 mg./kg./วัน โดยให้ทุก 6 ชั่วโมง ทางหลอดเลือดดำหรือกล้ามเนื้อ
- prednisolone 0.5-1 mg./kg./วัน โดยการกิน ขนาดสูงสุด 50 มก.ในผู้ป่วยท่ีมีอาการไม่มาก
- hydrocortisone 4-8 mg./kg./วัน โดยให้ทุก 6 ชั่วโมง ทางหลอดเลือดดำหรือกล้ามเนื้อ
5. ในกรณีท่ีผู้ป่วยยังมีอาการไอ หอบ จากการหดเกร็งของหลอดลม ภายหลังได้รับยา epinephrine ควรให้ยาขยายหลอดลมชนิดพ่นละอองฝอย โดยอาจให้ salbutamol เพียงตัว เดียวหรือให้ร่วมกับ ipratropium bromide
6. การรักษาประคับประคองอื่นๆ ได้แก่
- การให้ออกซิเจน เพื่อแก้ไขภาวะขาดออกซิเจน พร้อมทั้งแก้ไขภาวะเลือดเป็นกรด ซ่ึงเป็นเหตุให้ยาท่ีใช้ในการรักษา anaphylaxis ออกฤทธิ์ได้ไม่ดี
- การให้สารน้ำขณะท่ีเกิด anaphylaxis รุนแรง ผนังหลอดเลือดจะมีการเพิ่มการซึมผ่าน (permeability) ต่อสารน้ำได้อย่างมาก ทำให้มีการรั่วซึมของสารน้ำออกนอกเส้นเลือดได้มากถึงร้อยละ 50 ของสารน้ำทั้งหมดในหลอดเลือดภายในเวลา 10 นาที
ผู้ป่วยท่ีมีความดันโลหิตต่ำ หลังจากให้ epinephrine แล้วต้องรีบให้สารน้ำทางหลอดเลือดดำทันที ชนิดของสารน้ำท่ีให้ควรเป็น crystalloid เช่น น้ำเกลือนอร์มัล เป็นต้น โดย ให้ในอัตรา 5 -10 ml./kg. ภายใน 5 นาที โดยปรับอัตราความเร็วของการให้ตามความดันโลหิต ระวังการให้สารน้ำเร็วๆ ในผู้ป่วยท่ีมีภาวะหัวใจวายหรือไตวาย - vasopressor agents เช่น dopamine ให้ขนาด 2-20 μg /kg./นาที รักษาระดับ ความดันโลหิตให้สูงกว่า 90 mmHg
หมายเหตุ
ถ้าผู้ป่วยอาการไม่ดีข้ึนหลังจากรักษาตามขั้นตอนแล้ว ให้ส่งต่อโรงพยาบาล ระหว่างท่ีแก้ไขอาการแพ้ยาให้เฝ้าดูผู้ป่วยอย่างใกล้ชิด ตรวจสอบการหายใจ ชีพจร และวัดความดันโลหิตอย่างสม่ำเสมอ จนกว่าผู้ป่วยจะปลอดภัย
ภาคผนวก
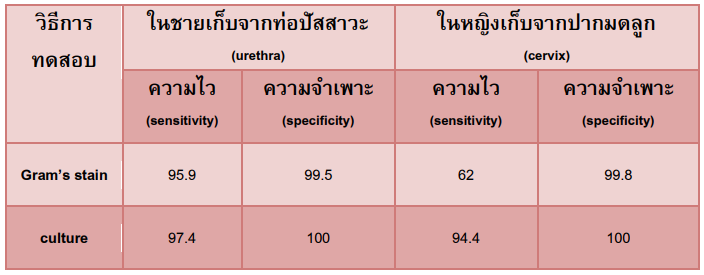
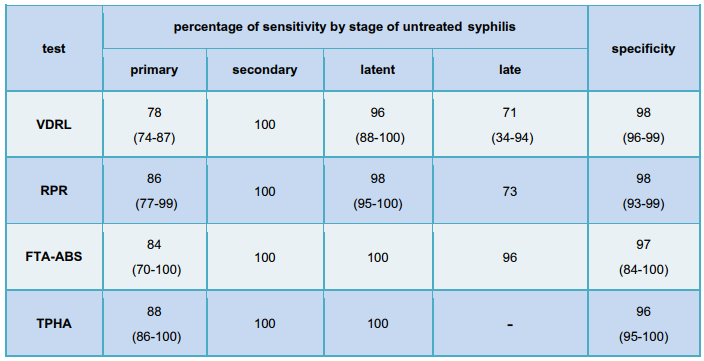
ความไวและความจำเพาะของการตรวจทางห้องปฏิบัติการเพื่อวินิจฉัยโรคซิฟิลิสและโรคหนองใน
ตารางเปรียบเทียบความไวและความจำเพาะในการทดสอบโรคซิฟิลิส ด้วยวิธีต่างๆ
วิธีการย้อมสีแกรมกับวิธีเพาะเชื้อในการวินิจฉัยโรคหนองใน